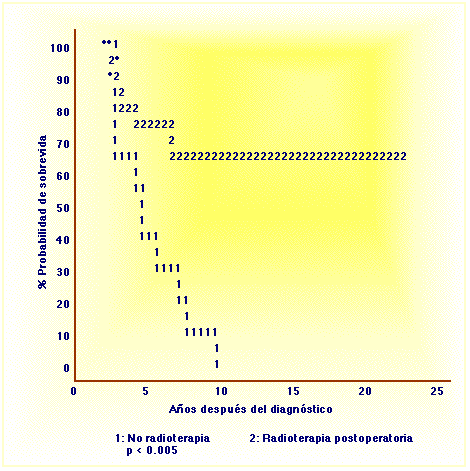
 Figura 1. Recurrencia local según radioterapia
Figura 1. Recurrencia local según radioterapiaSe revisa la experiencia del Hospital Royal Masden de Londres, con 38 casos de carcinoma adenoide quístico de glándulas salivales, entre 1960 y 1985. Con los modelos de Kaplan-Meir para sobrevida y el de Cox para factores pronósticos, se encontró que la edad, el sexo y la localización no influyen en la sobrevida y sólo el estadío clínico y la radioterapia afectan la sobrevida y el control local. La cirugía no debe ser radical y sólo una excisión local amplia del tumor, seguida de radioterapia cuando esté indicada, es el tratamiento de elección. La sobrevida fue de 74% a 5 años y 58% a 10 años.
The Royal Marsden's experience with 38 cases of adenoid cystic carcinoma of the salivary gland between 1960 and 1985 is reviewed. Age, sex, stage, site and the use of radiotherapy were looked at as prognostic factors but only stage and radiotherapy were significance, influencing survival and local control, respectively. Surgery should be limited to complete excision of the tumor and followed by radiotherapy when indicated. Survival was 74% at 5 years and 58% at 10 years.
El carcinoma adenoide quístico (CAQ) es un tumor de glándulas salivales con un comportamiento biológico caracterizado por su alta tasa de recurrencias locales y su persitente patrón metastásico a distancia que se mantiene durante largos períodos, que van más allá de los primeros 20 años después del tratamiento1-4. Algunos lo han considerado como tumor curable5 o por lo menos una enfermedad sistémica6 o de dudosa curación1.
Histológicamente es un tumor de crecimiento lento, de apariencia relativamente benigna, con alto compromiso perineural y más bien raro compromiso ganglionar2,7-9.
Afecta especialmente glándulas salivales mayores y menores pero se puede encontrar en el tracto digestivo superior, las glándulas lacrimales, seno, vulva, cérvix y el conducto auditivo externo 10. Ocurre en 2% a 6% de todos los tumores de la glándula parótida, 15% de la submaxilar y 30% de las glándulas salivales menores11.
Su tratamiento es materia de controversia, tanto en la extensión de la cirugía12 como en el uso rutinario de la radioterapia13. En cuanto a la quimioterapia, la literatura es anecdótica, con algunas respuestas descritas con 5-FU, hidroxourea, metotrexate, cisplatín, bleomicina y adriamicina, en tumores recurrentes o metastásicos14-16 que serían las indicaciones de estas drogas.
El presente trabajo revisó la experiencia en el Hospital Royal Marsden (HRM) de Londres sobre este tumor, y se analizaron su sobrevida y los factores pronósticos y se los comparó con la literatura universal.
Se encontraron 47 casos de CAQ de glándulas salivales en el período de 1960-1985. De ellos se excluyeron 9 pacientes por diversas razones: 3 que sólo consultaron por una segunda opinión; 2 que eran casos terminales y apenas recibieron tratamiento médico paliativo; 4 vinieron únicamente a recibir radioterapia y regresaron a su hospital de origen. Se analizaron las variables: edad, sexo, localización, estado según tamaño del tumor, ganglios ("nodes") y metástasis (TNM), tipo de cirugía, radioterapia y recurrencia local y a distancia.
Toda esta información se procesó en computador, con el programa BMDP para análisis de sobrevida por el método del producto límite de Kaplan-Meir.
En vista de la dificultad para clasificar retrospectivamente de acuerdo con su TNM, se utilizó el siguiente sistema: T0: sin parálisis, tumor limitado a la glándula o tumor en un solo sitio anatómico; T1: parálisis; tejidos u órganos vecinos comprometidos: hueso, músculo, o nervios; N0: sin adenopatías; N1 con linfadenopatías; M0: sin metástasis; y M1: con metástasis. Para efecto de comparación se hicieron 2 estados: estado I: T0N0M0; estado II: cualquier paciente con T1 ó N1 ó M1.
De los 38 pacientes, 16 eran hombres y 22 mujeres con una relación hombre /mujer de 1:1.4. Su edad varió entre 25 y 73 años con un promedio de 47.6 y con modo en el grupo de edad de 30-50 años (22 pacientes). La mayoría de los tumores comprometieron la glándula submaxilar (22 casos) y en segundo lugar la parótida (14); 2 pacientes en el paladar duro; uno en el conducto lacrimal. De acuerdo con su TNM se encontraron T0: 31; N0:36; M0:37; T1:7; N1:2 y M1:1. Esta distribución demuestra la poca tendencia de este tumor a presentarse inicialmente con compromiso ganglionar o metastásico.
El seguimiento de lo pacientes se hizo entre 3 y 261 meses con un promedio de 75 meses.
La mayoría de las cirugías fueron submaxilectomías (15) y parotidectomías (10) sin vaciamientos de rutina; sólo se realizaron 7 vaciamientos al mismo tiempo que la resección del tumor primario (4 suprahomohiodeos y 3 modificados de cuello).
Recibieron radioterapia postoperatoria 25 casos, y se vio diferencia significativa estadísticamente con los enfermos que no la recibieron en la recurrencia local (Figura 1 y 2), aunque no hubo ninguna diferencia en la sobrevida a 5 y 10 años.
 Figura 1. Recurrencia local según radioterapia
Figura 1. Recurrencia local según radioterapia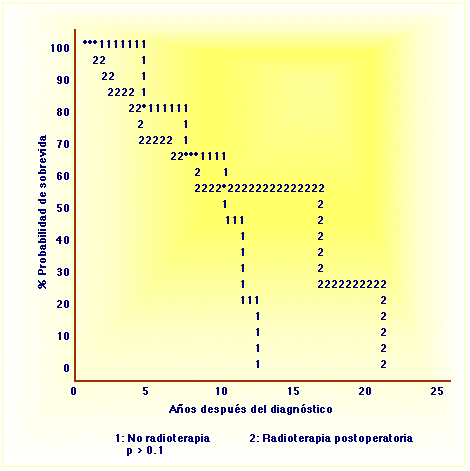 Figura 2. Sobrevida según radioterapia
Figura 2. Sobrevida según radioterapiaLa curva de sobrevida actuarial mostró a los 5 años, 74% y a los 10 años, 58% (Figura 3).
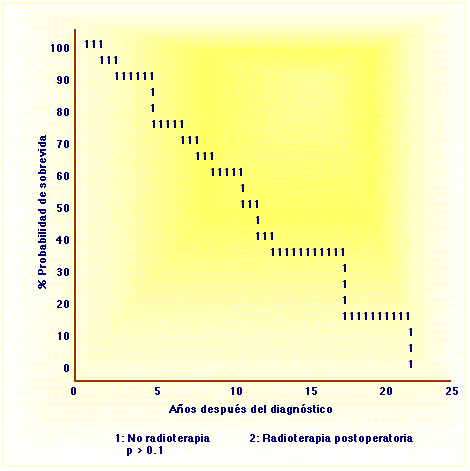
En el análisis individual de las variables se encontró que el estado I es diferente desde el punto de vista estadístico al estado II en su sobrevida pero no así el sexo, edad (mayores de 40 vs. menores de 40) ni la localización (parótida vs. submaxilar).
Hubo 19 pacientes con recurrencias: 15 locales, 2 a distancia y 4 que lo hicieron local y a distancia al mismo tiempo; luego, en 6 de estos enfermos hubo nuevas recurrencias. Los sitios de metástasis más frecuentes fueron: pulmón, 8; huesos, 4; hígado, 3; y pared costal, 2.
Al final del estudio 18 pacientes estaban vivos sin enfermedad y 5 con ella; 10 habían muerto por el CAQ y 5 por otras causas.
Por su comportamiento biológico peculiar, descrito por varios autores en forma similar1-13,17-20 se puede decir que en cualquier momento en que se haga el diagnóstico ya es "biológicamente tarde" inclusive en los casos clínicamente considerados "tempranos". Esta razón sumada a su poca frecuencia < 1% de todos los tumores de cabeza y cuello21, ha impedido la realización de ensayos clínicos controlados, que permita sacar conclusiones objetivas para su correcto manejo con cirugía y radioterapia.
Como en el resto de los tumores de cabeza y cuello, la terapia se basa en juicios subjetivos 22 y la discusión está en la radicalidad de la cirugía: conservadora limitándose sólo a la glándula comprometida, para garantizar márgenes libres; o radical, que incluye estructuras vecinas (músculos, nervios, ganglios y huesos). Asimismo se discute si la radioterapia se debe dar de rutina y profilácticamente a todo enfermo con CAQ o sólo en casos específicos según la histología y/o los hallazgos intraoperatorios. Hay acuerdo23,24 en que la dosis debe ser mayor de 50 Gy para obtener mejores resultados
Como se ve en el Cuadro 1, no hay estudios prospectivos y la mayoría son descripciones de pocos casos de este tumor. Si se exceptúa al trabajo de Hickman et al. 24 que es una revisión de 29 artículos publicados en el período de 1964-1982 y el de Seaver & Kuehn 25 basados en el Registro de Tumores del Estado de Connecticut, los demás son la experiencia de hospitales con frecuencia de 1 a 2 casos por años. Sólo la publicación de Spiro et al.3 da una frecuencia de 9 casos por año, siendo esta la experiencia clínica más grande hasta el momento.
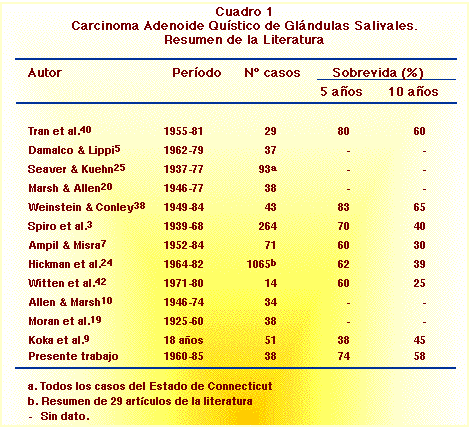
Las características clínicas de edad, sexo y localización son similares a los informes previos, y se refieren a este tumor como una lesión de la cuarta o quinta décadas de la vida 19 , sin predominio significativo por algún sexo3,20 y con mayor predilección por la glándula submaxilar 10 . Sin embargo, casi todos los autores lo encuentran preferiblemente en glándulas salivales menores3,2,18,19 y con una ligera tendencia a presentarse con más frecuencia en mujeres18,26.
Con un manejo quirúrgico no agresivo que se limitó a la resección de la glándula comprometida en 28 de los casos y sólo acompañado de algún tipo de vaciamiento en 7 casos y radioterapia de acuerdo con los hallazgos intraoperatorios y los resultados de anatomía patológica, se obtuvo una sobrevida global de 5 años de 74% y a los 10 años 58%. Estos hallazgos son comparables con otros trabajos de la literatura (Figuras 1 y 2).
Al buscar variables pronósticas, los resultados han sido contradictorios. Se han visto sitio27,28; tamaño3,4; patrón histológico2,4,28 y fase clínica de la enfermedad 3,27.
Se han descrito 3 patrones histológicos, donde el patrón sólido es el de peor pronóstico; el tubular, el de mejor pronóstico y el cribiforme, de pronóstico intermedio4,7,28. Cuando se analizan las series clínicas donde respectivamente se hicieron estas clasificaciones histológicas, los resultados no son uniformes. Hay autores que encontraron una correlación directa entre la clasificación histológica y sobrevida4,28-30, mientras otros no la informaron3,7,9.
Lo mismo ocurre con la invasión perineural: Blanck et al.31 observaron una mortalidad aumentada cuando existe, mientras Kota et al. 9 no informaron diferencias; al no equipararse por estados clínicos, es muy difícil aceptar cualquier resultado. Algunos patólogos2,4 consideran subjetiva y un poco difícil esta clasificación histológica. Santucci & Bondi 2 proponen una nueva basada en "criterios histológicos más objetivos" para solucionar problemas y en ella mide "el número de espacios pseudoglandulares por milímetro cuadrado de tumor, excluyendo el estroma de soporte". En su experiencia, demostró tener una mejor correlación con la mortalidad.
En la práctica, la decisión quirúrgica se toma con base en los hallazgos del examen físico y hallazgos intraoperatorios, pues el diagnóstico preoperatorio de CAQ es una sospecha que sólo se confirma con el resultado de anatomía patológica. El adventamiento de la citología en los tumores de glándulas salivales32 y su combinación con la tomografía axial computadorizada (TAC)33 han permitido obtener al mismo tiempo y preoperatoriamente tanto la histología como la extensión de la enfermedad, y en consecuencia, ha mejorado el enfoque prequirúrgico, al lograrse los 2 parámetros más importantes en oncología para decidir la terapia.
Por mucho tiempo antes de 1970, se consideraron las glándulas salivales resistentes a la radioterapia y sólo se irradiaban cuando había fracasado la cirugía23 o cuando los tumores eran inoperables. Esa selección de pacientes para la radioterapia, mostraba resultados desalentadores que generalizaban la idea de "resistencia". Cuando se empezó a introducir la radioterapia como tratamiento complementario, adyuvante en casos de tumores mal diferenciados, recurrencias, enfermedad microscópica, ruptura intraoperatoria del tumor, bordes comprometidos, compromiso ganglionar, invasión a estructuras vecinas, los resultados mejoraron, sobre todo en el control local de la enfermedad18,34-41, pues en la actualidad se acepta a este tumor como "radiosensible aunque no radiocurable"3.
Algunos autores han informado también mejoría en la sobrevida9,25,27. Las Figuras 2 y 3 muestran los resultados de acuerdo con radioterapia, y confirman el control local y regional aunque no la sobrevida en quienes recibieron radioterapia. Como en el cáncer de mama39 algunos han pensado lo mismo de esta enfermedad: sistémica desde el principio y por tanto difícil de curar definitivamente5,6; la Figura 3 apoyaría esta hipótesis, pues la sobrevida no se modifica, aunque haya un mejor control local; las metástasis a distancia, a largo plazo, acaban con el paciente.
Tran et al.40 creen que la radioterapia es innecesaria en quienes no se demostró por histología tumor residual microscópicamente. Barnett et al.23 describieron el primer trabajo de radioterapia con hipertermia de 6 enfermos, previamente irradiados u operados o que habían recibido quimioterapia, y en los cuales se observó de nuevo un mejor control local.
Hubo dificultad en este trabajo, en aplicar la clasificación TNM para tumores de glándulas salivales41, por lo que con fines prácticos y comparativos se adecuó una que reflejaba 2 estadíos clínicos claramente distintos. Como en la mayoría de los tumores, hay un pronóstico diferencial de acuerdo con el estadío, en glándulas salivales. Spiro et al. 3, Byun et al.35 y Witten et al.42 lo han confirmado. La utilidad práctica de este concepto, se traduce en el alto índice de sospecha que se debe tener con estos tumores, pues inclusive se recomienda considerar como cáncer toda masa que se presente en las glándulas salivales hasta no demostrar lo contrario, sobre todo en glándulas salivales menores y submaxilar (donde este tumor es más frecuente) porque además, la malignidad de una masa en ellas tiene una proporción inversa con tamaño anatómico de la glándula7,29; la TAC y la citología son de invaluable ayuda en estos casos.
Las variables de sitio, sexo y edad no mostraron importancia pronóstica en el presente estudio. El número tan bajo de casos en las glándulas salivales menores en este estudio, imposibilita cualquier análisis; pero en otros7,9 se describen como los de peor pronóstico; quizás no por ser de glándulas menores sino por las localizaciones (fosas nasales, antros, hipofaringe) que impiden un diagnóstico temprano y su difícil accesibilidad quirúrgica impide cirugías adecuadas con márgenes claros, a menos que se hagan procedimientos muy mutilantes. En general se acepta que en estadíos similares, a mayor tamaño anátomico de la glándula, menor el pronóstico3,5,9,43.
La sobrevida según sexos, es la misma para hombres y mujeres8,18 aunque la frecuencia es un poco mayor en mujeres25,26.
En Resumen, este es un tumor distinto al resto de tumores de cabeza y cuello y afortunadamente poco común. No son necesarios tratamientos suprarradicales si se garantizan bordes libres de tumor y en los casos indicados se acompañan de radioterapia. Con este enfoque en este trabajo se obtuvieron sobrevidas comparables con las de la literatura. El estado clínico y la radioterapia fueron los principales parámetros pronósticos.
Sólo la realización de ensayos clínicos controlados dará resultados más fidedignos, pues por su baja frecuencia, cualquier cirujano, aun lo más experimentados en estos rumores, no deja de ser un simple aprendiz 43 .
1. Conley J, Dingman DL. Adenoid cystic carcinoma in the head and neck. Arch Otolaryngol 1974; 100: 81-90.
2. Santucci M, Bondi R. New prognostic criterion in adenoid cystic carcinoma of salivary gland origin. AJCP 1989; 91: 132-36.
3. Spiro RH, Huvos AG, Strong EW. Adenoid cystic carcinoma of salivary origin. Am J Surg 1974; 128: 512-20.
4. Perzin KH, Gullane P, Clairmont AC. Adenoid cystic carcinoma arising in salivary glands. A correlation of histologic features and clinical course. Cancer 1978; 42: 265-82.
5. Dalmaso M, Lippi L. Adenoid cystic carcinoma of the head and neck; a clinical study of 37 cases. Laryngoscope 1985; 95: 177-81.
6. Matsuba HM, Thawley SE, Simpson JR, Levine LA, Mauney M. Adenoid cystic carcinoma of major and minor salivary gland origin. Laryngoscope 1984; 94: 1316-18.
7. Ampil F, Misra R. Factors influencing survival of patients with adenoid cystic carcinoma of the salivary glands. J Oral Maxillofac Surg 1987; 45: 1005-10.
8. Batsakis J. Tumors of the head and neck. Clinical and pathological considerations. 2nd ed. Baltimore; Williams & Wilkins Co, 1979. Pp. 32-3.
9. Koka VN, Tiwari RM, van der Waal I, et al. Adenoid cystic carcinoma of the salivary glands; clinicopathological survey of 51 patients. J Laryngol Otol 1989; 103: 675-79.
10. Allen MS, Marsh WL. Lymph node involvement by direct extension in adenoid cystic carcinoma. Cancer 1976; 38: 2017-21.
11. Batsakis JG, Regezi JA. The pathology of head and neck tumors. Salivary glands. Head Neck Surg 1979; 1: 340-49.
12. Crumley R (ed.) Adenoid cystic carcinoma of the submaxillary gland. Nead Neck Surg 1987; 10: 129-32.
13. Spiro R, Huvos A, Strong E. Adenoid cystic carcinoma: factors influencing survival. Am J Surg 1979; 138: 579-83.
14. Million RR, Cassisi NJ, Clark JR. Cancer of the head and neck. In Cancer principles and practice of oncology. DeVita VT, Hellman S, Rosenberg S. 3rd ed., JB Lippincott Co, 1989.
15. Sven J, Johns M. Chemotherapy for salivary gland cancer. Laryngoscope 1982; 92: 235-39.
16. Kaplan M, Johns M, Cantrell R. Chemotherapy for salivary gland cancer. Otolaryngol Head Neck Bur 1986; 95: 155-70.
17. Kaplan EL, Meier P. Non-parametric estimation for incomplete observation. J Am Stat Assoc 1958; 53: 457-81.
18. Simpson JR, Thawley SE, Matsuba HM. Adenoid cystic salivar gland carcinoma: treatment with irradiation and surgery. Radiology 1984; 151: 509-12.
19. Moran J, Becker SM, Brady LW, Rambo VB. Adenoid cystic carcinoma. A clinicopathological study. Cancer 1961; 14: 1235-50.
20. Marsh W, Allen S. Adenoid cystic carcinoma: biologic behaviour in 38 patients. Cancer 1979; 43: 1463-73.
21. Eapen LJ, Gerig LH, Catton GE, Danjoux CE, Girard A. Impact of local radiation in the management of salivary gland carcinomas. Head Neck 1988; 10: 239-45.
22. Maher EJ, Jefferis AF. Decision making in advanced cancer of the head and neck: variations in views of medical specialists. J Royal Soc Med 1990; 83: 356-59.
23. Barnett TA, Kapp D, Goffinet D. Adenoid cystic carcinoma of the salivary glands. Cancer 1990; 65: 2648-56.
24. Hickman RE, Cawson RA, Duffy SW. The prognosis of specific types of salivary gland tumors. Cancer 1984; 54: 1620-24.
25. Seaver PR, Kuehn PG. Adenoid cystic carcinoma of the salivary glands. Am J Surg 1979; 137: 449-55.
26. Belson T, Toohill R, Lehman R, Chobanian S, Grossman T, Malin T. Adenoid cystic carcinoma of the submaxillary gland. Laryngoscope 1982; 92: 497-501.
27. Nascimento AG, Amaral ALP, Prado LAF. Adenoid cystic carcinoma of salivary glands: a study of 61 cases with clinicopathological correlation. Cancer 1986; 57: 312-19.
28. Szanto PA, Luna MA, Tortoledo E, White RA. Histologic grading of adenoid cystic carcinoma of the salivary glands. Cancer 1984; 54: 1062-69.
29. Eneroth CM, Hjerman L, Moberger G. Adenoid cystic carcinoma of the palate. Acta Otolaryngol 1968; 66: 248-60.
30. Eby LS, Johnson DS, Baker HW. Adenoid cystic carcinoma of the head and neck. Cancer 1972; 29: 1160-66.
31. Blanck C, Eneroth CM, Jacobsson F, Jacobsson PA. Adenoid cystic carcinoma of the parotid gland. Acta Radiol 1967; 6: 177-96.
32. Wyatt MG, Coleman N, Eveson JW, Webb AJ. Management of high grade parotid carcinomas. Br J Surg 1989; 76: 1275-77.
33. Owen ERTC, Banerjee AK, Prichard AJN, Hudson EA, Kark AE. Role of fine needle aspiration cytology and computed tomography in the diagnosis of parotid swellings. Br J Surg 1989, 76: 1273-74.
34. Guillamondegui OM, Byers RM, Luna MA, Chiminazzo H, Jesee RH, Fletcher GH. Aggressive surgery in the treatment of parotid cancer: the role of adjunctive postoperative radiotheraphy. Am J Roentgenol 1975; 123: 49-54.
35. Byun YS, Fayos JV, Kim YH. Management of salivary gland tumours. Laryngoscope 1980; 90: 1052-60.
36. Tu G, Hu Y, Jiang P, Gin D. The superiority of combined therapy in parotid cancer. Arch Otolaryngol 1982; 108: 710-13.
37. Vikram B, Strong EW. Shah JP, Spiro RH. Radiation therapy in adenoid cystic carcinoma. Radiat Oncol Biol Phys 1984; 10: 221-23.
38. Weinstein GS, Conley JJ. Adenoid cystic carcinoma of the parotid gland: a review of surgical management with reference to the facial nerve. Ann Otol Rhinol Laryngol 1989; 98: 845-47.
39. Henderson C, Canellos GP. Cancer of the breast: the past decade. N Engl J Med 1980; 302: 78-90.
40. Tran L, Sadeghi A, Hanson D, et al. Major salivary gland tumours: treatment rsesults and prognostic factors. Laryngoscope 1986; 96: 1139-44.
41. American Joint Committee for Cancer Stating and End Results Reporting. Manual of staging of cancer, 1977. Pp. 49-52.
42. Witten J, Hybert F, Hansen HS. Treatment of malignant tumors in the parotid glands. Cancer 1990; 65: 2515-20.
43. Cowie VJ, Pointon RCS. Adenoid cystic carcinoma of the salivary glands. Clin Radiol 1984; 35: 331-33.