Validez de criterio y reproductividad de la lectura guiada en la citología cérvico-vaginal
Hernando Pardo, Ing.1, Luis Alfonso Díaz, M.D., M.Sc.2, María Eugenia Niño, M.D.2
1. Director, Liga Santandereana de Lucha contra el Cáncer, Bucaramanga, Colombia. e-mail: licancer@intercable.net.co
2. Profesor Asociado, Facultad de Medicina, Universidad Autónoma de Bucaramanga, Bucaramanga, Colombia. e-mail: ldiaz6@unab.edu.co mnino@unab.edu.co
Recibido para publicación octubre 14, 2005 Aceptado para publicación marzo 15, 2006
RESUMEN
Contexto: La lectura de la citología cérvico-vaginal sigue un patrón que puede omitir sectores donde haya nidos de células anormales. Se ha diseñado una estrategia de guía de la lectura de bajo costo.
Objetivo: Establecer la validez de criterio y la reproductividad de la lectura guiada sobre la capacidad de discriminar la citología cérvico-vaginal.
Metodología: En 300 mujeres sin historia de cáncer de cuello uterino se tomaron dos láminas de citología cérvico-vaginal; ambas se leyeron con el método regular para posterior reevaluación oculta con técnica guiada. Se calcularon los indicadores diagnósticos de las lecturas regular y guiada de cada lámina (patrón de oro: lectura por patólogo).
Resultados: Hubo 65 (21.7%) mujeres con citología positiva en la lectura regular, mientras que 64 (21.3%) lo fueron en la lectura guiada. La concordancia de la lectura regular (Kappa 0.354; IC 95% 0.250-0.457) mejoró con la lectura guiada (Kappa 0.395; IC 95% 0.285-0.505). De las placas 24.3% fueron positivas en la lectura por patólogo (2.7% con lesión de alto grado de malignidad). La lectura guiada mejoró los indicadores de validez de criterio.
Conclusión: La lectura guiada mejora los indicadores de desempeño, y corrige parcialmente las fallas humanas en la lectura. Sin embargo, esto se debe verificar en estudios poblacionales.
Palabras clave: Cáncer de cuello uterino; Citología cérvico-vaginal; Discriminación.
Utility of a guided reading technique for cervical cancer screening
SUMMARY
Background: Reading of Papanicolaou test slides follows a pattern that could omit sectors with abnormal cell nests. A low-cost guided reading strategy has been designed.
Aim: To establish criteria validity and reproducibility of guided reading strategy in cervical uterine Pap smear.
Methodology: To each of 300 women without cervical cancer history in order to apply Papanicolaou test, two slides were taken; both slides were read by regular method, and then reevaluated in blinded conditions with a guided technique. Diagnosis accuracy of regular and guided techniques was determined using pathologist’s reading as a gold standard.
Results: When regular readings were used 65 (21.7%) of women had abnormal cytology, and 64 (21.3%) had also abnormal readings with the guided technique. Concordance of the regular reading (Kappa 0.354; 95% CI 0.250-0.457) improved with the guided technique (Kappa 0.395; 95% CI 0.285-0.505), while 24.3% slides were found abnormal in gold standard (2.7% with a high degree of malignancy). The guided reading improves all criteria validity indicators.
Conclusion: This study demonstrated that the guided reading improves criteria validity indicators, correcting some technician mistakes; however, a populational study is necessary to confirm these results.
Key words: Cervical cancer; Cervicovaginal cytology; Screening.
El cáncer es la segunda causa de muerte en las mujeres; a su vez, el de cuello uterino aparece es en Colombia la segunda neoplasia más frecuente después del cáncer de mama, y el primero en mortalidad1,2, con cifras elevadas en comparación con muchas partes del mundo3. Estos datos obligan a fortalecer los programas de detección precoz del cáncer cervical que buscan disminuir su incidencia y su mortalidad4.
Como el cuello uterino es un sitio de fácil acceso, se facilita aplicar allí pruebas de selección para lograr descubrir tanto las lesiones malignas como las pre-malignas que se asocian en grado variable con su progreso a cáncer5.
La prueba de Papanicolaou o citología cérvico-vaginal es el método más utilizado para diferenciar las lesiones malignas y premalignas del cuello uterino6. Esta técnica, que se desarrolló en la década de 1930, ha sido objeto de evaluación con distintas aproximaciones metodológicas para establecer su capacidad de discriminación, pues se han encontrado grandes variabilidades en cuanto a sensibilidad y especificidad; por ejemplo, en un estudio en Chile, la sensibilidad fue 85%, con 20% de falsos negativos y especificidad de 99%7. La International Agency for Research on Cancer (IARC) informa que en la experiencia de diez programas en Europa y Canadá se encontraron proporciones de falsos positivos y falsos negativos próximas a 40%8. Cuando se compara entre la histología y la citología se ha visto pobre correlación, que puede ser, en el mejor de los casos, de hasta sólo 75.8%9.
Se atribuye una tercera parte de los resultados falsos negativos a errores de lectura e interpretación, mientras que las dos terceras partes restantes se deben a fallas en la toma de la muestra8. Esto se traduce en baja reproductividad, en particular cuando existen lesiones menos severas o en extendidos con escaso número de células10-12.
La citología cérvico-vaginal consiste en extender una muestra de las células epiteliales que recubren tanto el área endo-cervical como la exo-cervical. Estas células se fijan en una lámina portaobjetos, para luego teñirla, lo que permite visualizar las células con un microscopio. La lectura la hace un patólogo o citólogo entrenado, que casi todas las veces sigue un patrón de búsqueda manual que pretende analizar la mayor cantidad posible de campos. Sin embargo, la lectura de los más de 1,000 mm2 de área que puede llegar a tener el extendido dista de ser uniforme, como se ha documentado entre los citólogos de la Liga Santandereana de Lucha contra el Cáncer (LSLC), Bucaramanga, Colombia.
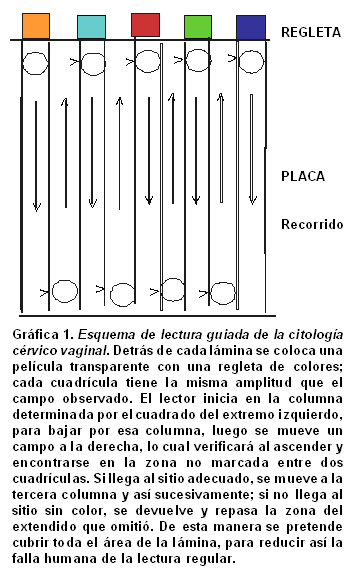
Como la irregularidad en el patrón de lectura de las láminas puede afectar la capacidad discriminatoria de la citología cérvico-vaginal, y generar falsos negativos por la posible omisión de zonas del extendido, se diseñó una regleta plástica de 0.2 mm de espesor que se coloca detrás de cada lámina, regleta que tiene en sus extremos inferior y superior una especie de cuadrícula de la misma amplitud que el campo observado. En la Gráfica 1 se puede apreciar el diseño general de la regleta y la manera como se hace la lectura guiada. Esta estrategia busca reducir el área omitida de lectura. Como el logro de esta intención no se ha documentado, se buscó evaluar el cambio que produce la lectura guiada sobre la capacidad de discriminación de la citología cérvico-vaginal en un grupo de mujeres asintomáticas que acuden espontáneamente a un servicio de citologías.
MÉTODOS
Se realizó un estudio con muestreo prospectivo de evaluación de tecnología diagnóstica. Todas las mujeres dieron su consentimiento para participar en el estudio, que aprobó el Comité de Ética de la Facultad de Medicina de la Universidad Autónoma de Bucaramanga, Colombia, según la Resolución 8430 de 1993 del Ministerio de la Protección Social de la República de Colombia13 y la Declaración de Helsinki y sus actualizaciones14.
Se estudiaron 300 mujeres sin historia de cáncer de cuello uterino que acudieron espontáneamente al servicio de citología en la LSLC. A todas se les tomaron dos láminas, que se estudiaron de manera independiente por una de cuatro citólogas, asignadas al azar, y según el método regular de lectura. Posteriormente, también al azar y sin que se conociera el resultado de la primera lectura, las mismas citólogas leyeron de nuevo estas 600 láminas, por medio de la técnica guiada. Todos los resultados positivos en cualquiera de las cuatro lecturas se notificaron por escrito a las pacientes, que fueron remitidas para evaluación por ginecología.
Todas las láminas positivas en cualquiera de las lecturas, así como todas las láminas de una muestra de 50 mujeres tomadas al azar de entre quienes las cuatro lecturas fueron negativas se enviaron mezcladas para su revisión a un patólogo, que desconocía los resultados previos. Se tuvo especial cuidado en no marcar cualquier parte de las láminas con elementos (p.e., tinta) que permitiera identificar cualquier característica anormal, una práctica que de manera rutinaria se realiza para verificar los resultados positivos pero que en este trabajo se evitó a fin de no inducir sesgo de revisión15.
Las lecturas se informaron con el sistema Bethesda11, y se agruparon en negativo, lesiones de bajo grado de malignidad (LBGM) y lesiones de alto grado de malignidad (LAGM); se consideró que la presencia de LAGM y LBGM hacen que una citología cérvico-vaginal se considere como positiva.
Se estimó el acuerdo más allá del azar por medio de la Kappa media de Cohen (k) y su intervalo de confianza a 95% (IC 95%), ponderándola cuando se analizaron las categorías negativo, LBG y LAG16. Para calcular los indicadores de validez de criterio, se tomó como estándar de oro la lectura hecha por el patólogo. Debido a las características del muestreo, sólo es posible calcular directamente los valores predictivo positivo (VPP) y negativo (VPN) pero no sensibilidad y especificidad. Que se estimaron según la metodología de Bayes propuesta por Kraemer17. De manera sucinta, en estos cálculos se estima primero el nivel de la prueba Q, que es la prevalencia de resultados positivos; es decir, Q=(verdaderos positivos+falsos positivos)/población estudiada. Luego se calcula el número de falsos negativos (FN) y verdaderos negativos (VN) que se habría encontrado si todas las 300 placas hubieran sido leídas por el patólogo, así: VN=(1-Q)*VPN, y FN=(1-Q)*(1-VPN). De esta manera se tiene la tabla tetracórica completa y es posible calcular la sensibilidad y la especificidad.
Toda diferencia se consideró significativa si la probabilidad de errar al aceptar la hipótesis nula fuese inferior a 5%. El análisis se hizo en Stata para Windows® versión 9.018.
RESULTADOS
De las 300 mujeres estudiadas, 65 (21.7%) tuvieron un resultado positivo de citología con la lectura regular en alguna de las dos láminas, siendo la mayoría LBGM; de hecho, sólo 13 (20%) de estas pacientes tuvieron ambas láminas positivas (Cuadro 1). A su vez, en 64 (21.3%) hubo un resultado positivo por lo menos en una de las dos placas con la lectura guiada, pero tan sólo 19 (29.7%) fueron positivas en ambas láminas (Cuadro 2). La concordancia más allá del azar de las láminas leídas con el método regular fue pobre (Kappa=0.354, IC 95% 0.250-0.457), al igual que la de las láminas evaluadas con la lectura guiada (Kappa=0.395, IC 95% 0.285-0.505).
De las 300 mujeres estudiadas, 73 (24.3%) tuvieron en la lectura del patólogo por lo menos una lámina anormal, pero sólo dos (2.7%) presentaban LAGM. En el Cuadro 3 se puede apreciar la correlación diagnóstica que hay entre la lectura del patólogo y la lectura regular de ambas láminas, mientras que en el Cuadro 4 se ve el desempeño de la lectura guiada de las dos láminas frente al estándar de oro. En ambos casos, la lectura guiada ofrece cambios en los indicadores diagnósticos: el valor predictivo positivo pasó de 0.833 a 0.974 en la lámina 1, y de 0.903 a 0.933 en la lámina 2, mientras que el valor predictivo negativo pasó de 0.608 a 0.650 en la 1, y de 0.692 a 0.670 en la 2.
DISCUSIÓN
Este trabajo buscó evaluar si una estrategia económica y de muy fácil uso mejora la capacidad discriminatoria de la citología cérvico-uterina por medio del estudio de una población de mujeres sin historia de cáncer de cuello uterino, es decir, con baja prevalencia de lesiones. La estrategia de evaluación incluyó preservar el enmascaramiento del informe del patólogo, que sirvió como estándar de oro, así como el de otros lectores, estrategia clave para garantizar la validez en este tipo de estudios6.
Las participantes en esta prueba de discriminación eran mujeres asintomáticas, en las que se esperaría baja prevalencia. Esto puede explicar en parte la poca sensibilidad de la prueba, pues tanto ésta como el valor predictivo positivo se ven afectados de forma negativa por la menor prevalencia de la entidad bajo estudio; de igual manera, pero de forma inversa, ocurre con la especificidad y con el valor predictivo negativo17,19. Sin embargo, la sensibilidad que se obtuvo está dentro de los rangos de sensibilidad que se conocen para la citología cérvicouterina6,8,9.
El nivel de la prueba (Q) de la citología cérvico-uterina en este trabajo es más alto de lo esperado; pero no está lejos del 12.4% de prevalencia de citologías positivas, según Longatto-Filho et al.20 para las mujeres asintomáticas que participaron en la encuesta a fin de evaluar ocho estrategias de discriminación de cáncer cervical en las residentes de cuatro ciudades de Brasil y Argentina. Es posible que las citólogas participantes en el estudio presente, al verse inmersas en un proceso de investigación donde se compararía su eficiencia (en últimas, la calidad de su trabajo), hubiesen informado cualquier alteración como LBGM, como un intento de evitar al máximo el informe de resultados falsos negativos por los cuales las hubiesen reconvenido.
El nivel de la prueba (Q), así como la prevalencia de la entidad, afectan los indicadores de capacidad diagnóstica, de tal manera que un nivel alto en la prueba podría aumentar la sensibilidad pero reducir el valor predictivo positivo17. En este estudio el valor predictivo positivo es muy bueno, pero el negativo es apenas adecuado, lo que hace aumentar la proporción de mujeres sanas que necesitan de pruebas adicionales para confirmar la presencia de la neoplasia19. Ahora bien, la probabilidad de tener una lesión maligna depende del tipo de hallazgo, pues en una de cada dos pacientes con LAGM se demuestra luego una neoplasia, mientras que sólo se descubre en una de cada 11 con LBGM21.
El riesgo de un cáncer del cuello uterino luego de una citología adecuada pero negativa sólo se evidencia después de cinco años, dada la progresión relativamente lenta. Este lapso es más largo en las mujeres de mayor edad22, pues hay entre 10 y 66 casos nuevos al año por cada 100,000 mujeres con citología normal23. Por tal motivo se recomienda la práctica periódica de la citología, con miras a tener varios momentos en el tiempo donde la lesión sea incipiente y susceptible de manejo.
Una de las estrategias planteadas para reducir la tasa de falsos negativos es el uso de sistemas automáticos de lectura, sin que los esfuerzos hasta ahora hayan sido muy exitosos24,25; además, hay problemas en los países con escasos recursos económicos para llevar a la práctica estos métodos, que implican un desarrollo tecnológico difícil de conseguir en muchos lugares20.
Aunque la mejoría en los indicadores de desempeño diagnóstico no es tan buena como hubiese sido deseable, los cambios en los indicadores de desempeño de la prueba son alentadores, pues hay reducción de la incertidumbre diagnóstica por medio de esta estrategia sencilla y económica. Así, la estrategia evaluada en este informe es prometedora porque con un costo menor se reduce la incertidumbre diagnóstica, pues se facilita el desarrollo de un patrón de lectura más homogéneo. Es necesario evaluar a mayor escala esta estrategia con miras a posteriores desarrollos de la técnica guiada y a su diseminación.
REFERENCIAS
1. Ministerio de Salud. La carga de la enfermedad en Colombia. Bogotá: Ministerio de Salud; 1994. p. 18-21.
2. Uribe CJ, Díaz LA, Ortiz R, Meza EE, Dangond YR. Estudio de prevalencia de cáncer de cuello uterino en el área de intervención de la iniciativa CARMEN en el municipio de Bucaramanga. Informe preliminar. Bol Epidemiol Bucaramanga 2004; 4: 4-7.
3. Ortiz R, Uribe CJ, Díaz LA, Dangond YR. Factores de riesgo para cáncer de cuello uterino. Rev Colomb Obstet Ginecol 2004; 55: 146-160.
4. Capurro I, Rojo JA, Pino T, Vásquez C, Garay J, Venegas M. Programa de detección y control de cáncer de cuello uterino en servicio salud Araucania Sur. Rev Chil Obstet Ginecol 2002; 67: 114-120.
5. Wright TC, Cox JT, Massad LS, Twiggs LB, Wilkinson EJ. 2001 consensus guidelines for the management of women with cervical cytology abnormalities. JAMA 2002; 287: 2120-2129.
6. Nanda K, McCrory DC, Myers ER, Bastian LA, Hasselblad V, Hickey JD, et al. Accuracy of the Papanicolaou test in screening for and follow-up of cervical cytologic abnormalities: a systematic review. Ann Intern Med 2000; 132: 810-819.
7. Pinto AP, Tulio S, Cruz OR. Co-factores do HPV na oncogênese cervical. Rev Assoc Med Brasil 2002; 48: 73-78.
8. Adad SJ, Souza MAH, Etchebehere RM, Sandanha JC, Falco VAA, Murta EFC. Cyto-histological correlation of 219 patients submitted to surgical treatment due to diagnosis of cervical intraepithelial neoplasia. S Paulo Med J 1999; 117: 81-84.
9. Stoler MH, Schiffman M. Interobserver reproducibility of cervical cytology and histologic interpretations. Realistic estimates from the USCUS-LSIL Triage Study. JAMA 2001; 285: 1500-1505.
10. Selvaggi SM. Implications of low diagnostic reproducibility of cervical cytologic and histologic diagnosis. JAMA 2001; 285: 1506-1507.
11. Stoler MH. New Bethesda terminology and evidence-based management guidelines for cervical cytology findings. JAMA 2002; 287: 2140-2141.
12. Baker RW, O‘Sullivan JP, Hanley J, Coleman DV. The characteristics of false negative cervical smears. Implications for the UK cervical cancer screening programme. J Clin Pathol 1999; 52: 358-362.
13. República de Colombia. Ministerio de Salud. Resolución 008430 por la cual se establecen las normas científicas, técnicas y administrativas para la investigación. Bogotá: Ministerio de Salud; 1993.
14. de Castilho EA, Kalil J. Ética e pesquisa médica: princípios, diretrizes e regulamentações. Rev Soc Bras Med Trop 2005; 38: 344-347.
15. Ransohoff DF, Feinstein AR. Problems of spectrum and bias in evaluating the efficacy of diagnostic test. N Engl J Med 1978; 299: 926-930.
16. Cohen J. A coefficient of agreement for nominal scales. Educ Psychol Meas 1960; 20: 37-46.
17. Kraemer HC. Population and sampling. In: Evaluating medical test. Newbury Park: SAGE Publications; 1992. p. 26-62.
18. StataCorp LP. Stata statistical software: release 9. College Station, 2005.
19. Grimes DA, Schulz KF. Uses and abuses of screening test. Lancet 2002; 359: 881-885.
20. Longatto-Filho A, Maeda MY, Erzen M, Branca M, Roteli-Martins C, Naud P, et al. Conventional Pap smear and liquid-based cytology as screening tools in low-resource settings in Latin America: experience of the Latin American screening study. Acta Cytol 2005; 49: 500-506.
21. Mahé C, Gaffikin L. Screening test accuracy studies. How valid are our conclusions? Application to visual inspection methods for cervical screening. Cancer Causes Control 2005; 16: 657-666.
22. Lonky WM, Sadeghi M, Rsadik GW, Petitti D. The clinical significance of the poor correlation of cervical dysplasia and cervical malignancy with referral cytologic results. Am J Obstet Gynecol 1999; 181: 560-566.
23. Sherlaw-Johnson C, Gallivan S, Jenkins D. Withdrawing low risk women from cervical screening programmes: mathematical modeling study. Br Med J 1999; 318: 356-361.
24. Viikki M, Pukkala E, Hakama M. Risk of cervical cancer after a negative Pap smear. J Med Screen 1999; 6: 103-107.
25. Irwing L, Macaskill P, Farnsworth A, Wright RG, McCool J, Barratt A, et al. A randomization crossover of PAPNET for primary cervical screening. J Clin Epidemiol 2004; 57: 75-81.