La resistencia de bacterias a antibióticos, antisépticos y desinfectantes una manifestación de los mecanismos de supervivencia y adaptación
Cristina Eugenia Cabrera, M.Sc.1,3, Rommel Fabián Gómez, B.Sc.1, Andrés Edmundo Zúñiga, B.Sc.1,2
1. Docente, Facultad de Ciencias de la Salud, Universidad Libre Seccional Cali, Colombia. Grupo de Investigación en Microbiología Molecular, Universidad Libre, Seccional Cali y Profesora Auxiliar, Departamento de Microbiología, Universidad del Valle, Cali, Colombia. e-mail: criseuca@gmail.com
2. Docente, Facultad de Ciencias de la Salud, Universidad Libre Seccional Cali, Colombia y Grupo de Investigación en Microbiología Molecular, Universidad Libre, Seccional Cali, Colombia.
e-mail: rofagom@gmail.com
3. Docente, Facultad de Ciencias de la Salud, Universidad Libre Seccional Cali, Colombia y Estudiante de Maestría en Ciencias Básicas Médicas, Universidad del Valle, Cali, Colombia. e-mail: biogenex@gmail.com
Recibido para publicación noviembre 29, 2006 Aceptado para publicación abril 16, 2007
RESUMEN
La resistencia a múltiples sustancias es un problema de salud pública que se viene observando a nivel mundial después de la aparición de los antibióticos. El uso indiscriminado de los antibióticos y la presión selectiva ambiental realizada por antisépticos y desinfectantes ha generado una respuesta de supervivencia en los microorganismos,que los capacita para evadircon eficiencia la acción bactericida de algunos agentes. En la actualidad se intenta dilucidar si hay mecanismos compartidos entre antibióticos, antisépticos y desinfectantes que les permita a las bacterias y otros microorganismos activar genes que potencialmente expresen los cinco mecanismos propuestos hasta ahora como respuesta evolutiva a la intervención humana. La presente revisión examina el estado del arte de los mecanismos mencionados,con énfasis en los que actualmente utilizan las bacterias que causan brotes de resistencia en centros hospitalarios.
Palabras clave: Resistencia bacteriana a drogas; Antisépticos; Antibióticos; Desinfectantes.
Resistance to bacterial antibiotics, antiseptics and disinfectants a manifestation of the survival and adaptation mechanisms
SUMMARY
Resistance to multiple substances is a problem of public health coming to world-wide level observation since the appearance of antibiotics. Indiscriminate use of antibiotics and the environmental selective pressure made by antiseptics and disinfectants have generated a survival answer in the microorganisms, enabling them to efficiently evade the bactericidal action of some agents. Nowadays the time has come to try to explain if mechanisms shared among antibiotics, antiseptics and disinfectants allow bacteria and other germs to activate genes that potentially express the five mechanisms proposed until now as an evolutionary answer to man’s intervention. The present review examines the state-of-the-art of the mentioned mechanisms,with emphasis about the resistance mechanisms performed by nosocomial bacteria in hospitals centers.
Keywords: Bacterial drugs resistance; Antiseptics; Antibiotics; Disinfectants.
En el siglo XX el descubrimiento de los antibióticos se convirtió en la solución a las múltiples enfermedades producidas por agentes infecciosos. Las bacterias como todos los seres vivos exhiben mecanismos biológicos, que las facultan para adecuarse a diversas presiones ambientales. Aunque la resistencia a los antibióticos es una expresión natural de la evolución y genética bacteriana, ciertos factores también contribuyen al aumento de la expresión y diseminación de esta característica inherente. El incremento en el uso de antibióticos y larespectiva presión selectiva que ejercen, es el factor más importante que contribuye a la aparición de diversas clases de resistencia bacteriana1. En los últimos sesenta años se ha hecho notorio el impacto de la respuesta de estos microorganismos a la presión selectiva que ejercen los antisépticos y desinfectantes, así como los compuestos quimio-terapéuticos más utilizados en los brotes de infecciones en los hospitales del mundo.
En uno de los pocos estudios hechos en países en vía de desarrollo, se evaluó la tendencia en la resistencia de aislados de un hospital taiwanés entre 1981 y 1999. Aunque el número de infecciones causadas por enterococos no cambió notablemente durante el período del estudio, se observó que la incidencia de enterococo resistente a vancomicina se elevó de 3% a 50% entre 1995 y 1999 y los datos muestran un ajuste cercano a una tendencia exponencial2.
Según estudios epidemiológicos, América Latina se encuentra entre las regiones con más alta incidencia de brotes nosocomiales producidos por bacterias que presentan resistencia a múltiples antibióticos. También enlos últimos años se havisto un interés marcado por evidenciar la presencia de mecanismos de resistencia cruzada tanto para antisépticos y desinfectantes como para antibióticos. En la actualidad estos estudios se adelantan en otros continentes mientras los estudios a nivel nacional sonelementales y los datos epidemiológicos los recopilan las secretarías de salud y las instituciones de investigación en este campo3.
GENERALIDADES
La resistencia que ejercen las bacterias a los antibióticos, antisépticos y desinfectantes, es un problema de salud pública que se creía superado. Desde el descubrimiento de los primeros antibióticos, los microorganismos han sido capaces de evadir su acción. Un ejemplo que ofrece muestras evolutivas de resistencia, es la bacteria Staphylococcus aureus, que en 1946 presentaba la mayoría de sus cepas sensibles a la penicilina; en la actualidad casi todas las cepas hospitalarias, son resistentes a bencilpenicilina y algunas lo son a meticilina, gentaminicina o a ambas y sólo se pueden tratar con vancomicina4. Además, en los últimos 25 años la comunidad ha adquirido microorganismos resistentes a múltiples fármacos, por ejemplo Mycobacterium tuberculosis, Salmonella spp, Shiguella spp, Vibrio cholerae, Streptococcus pneumoniae, que, al aumentar, causan infecciones en ambientes nosocomiales; y dejan en claro que la resistencia a los fármacos constituye un problema de salud pública extremadamente grave4-6. Durante los últimos veinte años el uso indiscriminado de estos productos hahecho que las bacterias dotadas de múltiples mecanismos (bioquímicos, genéticos-moleculares y celulares) desarrollen estrategias inherentes y adquiridas, que les permiten evadir con efectividad la acción de estos compuestos. Se calcula que más de 50% de las prescripciones médicas de antibióticos en los hospitales, se ordenan sin pruebas claras de infección o sin una indicación médica adecuada7. Otros factores que contribuyen al desarrollo de la resistencia son:
Las medidas ineficientes para el control de infecciones en los centros hospitalarios:
La falta de campañas educativas en el uso y manejo de los medicamentos, debido a las condiciones de pobreza e ignorancia en las prescripciones.
La severidad de las enfermedades y el manejo de pacientes en las unidades de cuidados intensivos.
La colonización previa por microorganismos con resistencias múltiples.
Los procedimientos invasivos como cateterización y diálisis.
El uso de antibióticos en agricultura y acuacultura ocasiona la presencia de residuos de antibióticos en la carne de los animales y la selección de bacterias resistentes en los intestinos de los animales de consumo humano, llevan a una exposición directa de los consumidores a estos fármacos. Además, se pueden encontrar gérmenes resistentes en los alimentos de origen vegetal cuando se irrigan con aguas residuales o cuando se aplican antibióticos a los cultivos.
Factores del medio: La presencia de bacterias resistentes en nacimientos de agua se ha documentado en varias partes del mundo. La resistencia se puede deber a la producción natural de antibióticos por bacterias del suelo,que actúan como reservorios naturales de genes de resistencia y suministran el principio de genes transferibles.
El uso de elementos para limpieza casera, ha incrementado de modo notorio en los últimos años. Las sustancias antibacterianas añadidas a estos elementos son semejantes a los antibióticos en su acción y pueden apresurar la resistencia en ciertas cepas1,6,8.
La infección bacteriana es un proceso complejo donde interactúan tanto la bacteria como el estado inmunológico, fisiológico y genético del hospedero. En este contexto losgérmenes oportunistas se convierten en los principales actores de las infecciones nosocomiales en individuos con inmunodeficiencias, con daños en las barreras de sus epitelios o con enfermedades previas9,10. En la interacción hospedero-parásito hay un nuevo elemento fruto de la «evolución cultural» humana, los antimicrobianos, que han sido efectivos en el tratamiento de la infección. Sin embargo, las bacterias se han hecho resistentes a los mismos. Una vez que se introduce un antibiótico en el mercado, la aparaición de cepas con resistencia es cuestión de tiempo, y demuestra que el medicamento que más se prescribe en un momento dado, es al que las bacterias desarrollan la resistencia1,11. Las cepas resistentes a antibióticos aparecieron al principio en hospitales donde éstos se usaban frecuentemente12.Str. pyogenes resistente a las sulfonamidas emergió en hospitales militares en la década de 193013. Staph. aureus resistente a las penicilinas apareció poco después de iniciarse el uso de este antibiótico en hospitales civiles de Londres en la década de 1940. De manera similar M. tuberculosis resistente a estreptomicina surgió en la comunidad poco después del descubrimiento de este antibiótico14.
La resistencia a múltiples fármacos se descubrió en enterobacterias como Escherichia coli, Shigella y Salmonella a finales de la década de 1950 y comienzos de la década de 196015,16. Debido al uso indiscriminado de antimicrobianos, la resistencia se diseminó en diferentes bacterias y se hizo más común, no sólo en países en vía de desarrollo, donde los antibióticos se consiguen sin prescripción médica, sino en países del primer mundo, donde su suministro se lleva a cabo bajo controles más estrictos14.
Con el fin de hacer claridad, se unificarán varias pala-bras importantes para esta revisión. «Biocida» es un término general para describir una sustancia química, usualmente de amplio espectro, que inactiva los microorganismos. Como los biocidas se relacionan con actividad antimicrobiana, otros vocablos pueden ser más específicos, por ejemplo «-estático», que se refiere a agentes que inhiben el crecimiento (e.g., bacteriostático, fungiestático y esporostático) y «-cida», que hace referencia a agentes que matan al organismo blanco (e.g., esporicida, virucida y bactericida). «Antibiótico» se define como una sustancia orgánica, natural o sintética, que inhibe o destruye en forma selectiva bacterias y otros organismos, generalmente a bajas concentraciones; los antisépticos son biocidas o sustancias que destruyen o inhiben el crecimiento de microorganismos y que son seguros para su aplicación en tejido vivo y los desinfectantes son similares, pero por lo general son sustancias o biocidas que se usan sobre objetos inanimados o en superficies. Los desinfectantes pueden ser esporostáticos, pero no son esporocidas17-19.
Desde siglos atrás se emplean compuestos como la sal para conservar los alimentos, las vasijas de plata y cobre en el almacenamiento de agua potable, la miel y el vinagre para la limpieza de heridas. Luego se utilizaron compuestos yodados como desinfectantes de heridas, agua clorada en pacientes obstétricas, alcohol como desinfectante de manos y fenol tanto en la limpieza de heridas como en cirugías antisépticas20.
Los antisépticos y desinfectantes se usan ampliamente en hospitales, centros de salud y laboratorios en los procesos de control y desinfección y sobre todo en la prevención de infecciones nosocomiales21.
La resistencia bacteriana a los biocidas fue descrita en las décadas de 1950 y 1960 y ha ido en aumento. Ciertos biocidas como alcoholes, formaldehídos, biguanidas, yodoforos, aldehídos y agentes catiónicos como los compuestos de amonio cuaternario (CUAs), la clorhexidina y el triclosán se han comprometido como posibles causantes de la selección y persistencia de cepas bacterianas con bajo nivel de resistencia a los antibióticos20.
El uso generalizado de antisépticos y desinfectantesgenera expectativas sobre la resistencia bacteriana provocada por la presión ambientalque ejercen los productos ya mencionados,y enfoca el interés hacia la posible resistencia cruzada con antibióticos17.
MECANISMOS DE RESISTENCIA A LOS ANTISÉPTICOS Y DESINFECTANTES
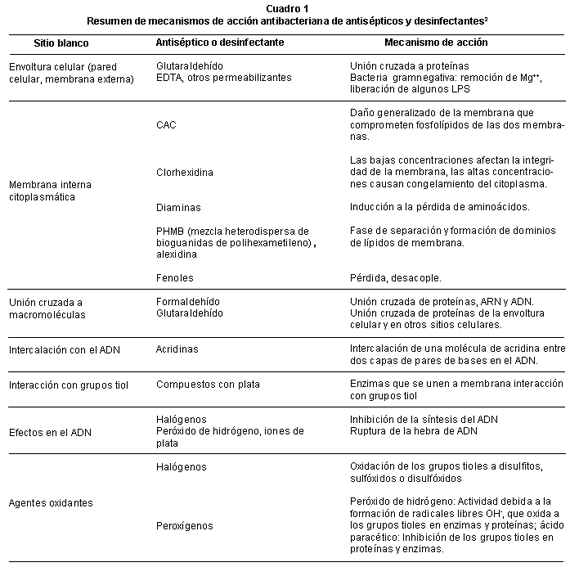
En la actualidad se ha obtenido un avance considerable en la comprensión de la respuesta de las bacterias a los bactericidas. La resistencia puede ser una propiedad natural de un organismo (intrínseca) o conseguida por mutación o adquisición de plásmidos (autorreplicación, ADN extracromosómico) o transposones (cromosomal o integrado en plásmidos, cassettes de ADN transmisibles). Los genes de resistencia naturales en plásmidos, se originan como mutaciones puntuales en los genes blanco (sitios de inserción de los genes de resistencia) de bacterias susceptibles y también de genes que les proveen protección contra otras bacterias22. La resistencia intrínseca se ha demostrado para bacterias gramnegativas, esporas bacterianas, micobacterias y bajo ciertas condiciones en especies del género Staphylococcus. En el Cuadro 1 se resumen los mecanismos de acción y los blancos de los principales agentes químicos utilizados en desinfección23.
Resistencia intrínseca a bacterias gramnegativas. Las bacterias gramnegativas son por lo general son más resistentes a los antisépticos y desinfectantes que las grampositivas. Se han hecho estudios donde se midieron las concentraciones mínimas inhibitorias (CIM) que presentantanto las grampositivas como las gramnegativas, y se estableció que hay diferencias marcadas entre Staph. aureus y E. coli a los compuestos de amonio cuaternario (CAC), hexaclorofeno, diamidinas y triclosán, pero poca diferencia en la susceptibilidad a la clorhexidina.Pseudomonas aeruginosa es más resistente a la mayoría de estos agentes, incluyendo la clorhexidina (Cuadro 2)18.
La membrana externa de las bacterias gramnegativas actúa como una barrera que limita la entrada de varios tipos de agentes antibacterianos sin relación química. Las moléculas hidrofílicas de bajo peso molecular pasan fácilmente a través de las porinas, en cambio las moléculas hidrofóbicas se difunden a través de la bicapa de la membrana. Además delas vías antes descritas se ha propuesto una tercera vía para agentes catiónicos como los CAC, biguanidas y diamidinas, los cuales dañan la membrana y facilitan su autocaptación23-28. Un ejemplo claro de resistencia mediada por la membrana externa es el de P. aeruginosa que presenta diferencias en la composición del lipopolisacárido (LPS) y el contenido de cationes como el magnesio, que produce enlaces estables entre moléculas de LPS y como complemento a este mecanismo, esta bacteria presenta porinas pequeñas que impiden el paso por difusión de ciertas sustancias. Algunas cepas que son muy resistentes a clorhexidina, CAC, EDTA y diamidinas se han aislado de muestras clínicas. La presencia de un LPS menos ácido en la membrana externa puede ser un factor que contribuye a la resistencia intrínseca29,30.
MECANISMOS DE RESISTENCIA BACTERIANA ADQUIRIDA
Como se ha visto en los antibióticos y en los agentes quimioterapéuticos, la resistencia adquirida a los antisépticos y desinfectantes surge por mutación o por la adquisición de material genético en forma de plásmidos o transposones; estas configuraciones permiten grandes arreglos de genes de resistencia para la mayoría de los antibióticos y desinfectantes al ser transferidos juntos en un solo evento de conjugación22. Chopra31,32 evaluó el papel de los plásmidos en la resistencia codificada (o incremento en la tolerancia) a los antisépticos y desinfectantes y concluyó que aparte de ciertos ejemplos específicos como algunos metales, los plásmidos no eran los responsables por los altos niveles de resistencia a antisépticos o desinfectantes de ciertas especies o cepas. Sin embargo, algunos autores evidencian la relación entre la presencia de plásmidos en bacterias con el aumento de la tolerancia a clorhexidina, CAC, triclosán, así como a diamidinas31,33.
Sutton y Jacoby34 observaron que el plásmido RP1 no alteraba en forma significativa la resistencia de P. aeruginosa a CAC, clorhexidina, yodo o fenoles clorados, aunque se observó un aumento en la resistencia a hexaclorofeno. La transformación de este plásmido (que codifica resistencia a carbenicilina, tetraciclina, neomicina y kanamicina) en E. coli o P. aeruginosa, no aumentó la sensibilidad de estas bacterias a los antisépticos y desinfectantes35. Se han visto altos niveles de resistencia en aislados de hospitales36, aunque no es claro que haya una resistencia mediada por el plásmido37-39. Los altos niveles de tolerancia a clorhexidina y CAC40, pueden ser intrínsecos o se pueden generar por mutaciones. Se ha propuesto que el uso intensivo de estos agentes catiónicos podría ser responsable por la selección de cepas resistentes a antibióticos, desinfectantes y antisépticos41; sin embargo existe poca evidencia que apoye esta conclusión. Además, otros estudios muestran que el plásmido R124 altera la proteína de la membrana externa OmpF en E. coli y concluyen que las células que contienen este plásmido son más resistentes a CAC (cetrimida) y otros agentes42.
Los mecanismos de resistencia bacteriana a formaldehído y a bactericidas industriales pueden ser codificados por plásmidos43. Las alteraciones en las proteínas de la membrana externa y la formaldehído-dehidrogenasa se consideran responsables44,45. También se ha documentado la participación de las bombas de eflujo en la adquisición de esta resistencia. La activación de estas bombas es mediada por plásmidos y es un importante mecanismo de resistencia a antibióticos, metales, desinfectantes y antisépticos catiónicos (Cuadro 3)46,47.
Los aislados de bacterias gramnegativas de hospitales son menos sensibles a los desinfectantes que las cepas de laboratorio26,48,49. Debido a que las transferencias mediadas por plásmidos se han descartado aparentemente, la selección y la mutación podrían jugar un papel muy importante en la presencia de estos aislados. Las concentraciones subinhibitorias de antibióticos pueden causar cambios sutiles en la estructura externa de la bacteria,y estimular de esta forma el contacto célula a célula50; queda el interrogante si las concentraciones residuales de antisépticos y desinfectantes en ambientes clínicos podrían producir el mismo efecto.
MECANISMOS DE RESISTENCIA A ANTIBIÓTICOS
Hay géneros de bacterias con resistencia innata a antibióticos específicos como lo muestra el Cuadro 451. Las bacterias pueden presentar resistencia a antibióticos como resultado de mutaciones cromosomales o por intercambio de material genético mediante el transporte de genes de resistencia a través de varios mecanismos como:
Transducción: Transferencia de cualquier parte de un genoma bacteriano, cuando un fago atemperado (genoma del virus que se encuentra inserto en el ADN bacteriano) durante su fase de ensamblaje, encapsula este material. Si el fragmento de ADN que queda envuelto es totalmente bacteriano se denomina transducción generalizada y si sólo se encapsula parte del genoma bacteriano pero se conserva el genoma viral se habla de transducción especializada4.
Conjugación: Transferencia de material genético contenido en plásmidos de una bacteria a otra a través de una hebra sexual; estos plásmidos usualmente contienen genes que le confieren resistencia a drogas, antisépticos y desinfectantes14.
Transformación: Transferencia de genes desde un ADN desnudo de una bacteria previamente lisada a otra que lo recibe y lo incorpora a su genoma12.
Transposición: Movimiento de una sección de ADN (transposon) que puede contener genes para la resistencia a diferentes antibióticos y otros genes casete unidos en equipo para expresión de un promotor en particular4,14.
Existen cinco mecanismos de resistencia adquirida. Las bacterias pueden utilizar más de un mecanismo:
Modificación enzimática o destrucción del antibiótico. Es el mecanismo de resistencia que utilizan algunas bacterias contra medicamentos betalactámicos (penicilinas, cefalosporinas, carbapenemes y monobactámicos). El ejemplo más representativo son las betalactamasas, enzimas que inactivan el antibióticoal hidrolizar el anillo betalactámico de la molécula8,52. Otra clase importante de antibióticos que son destruidos por enzimas, son los aminoglicósidos. Se sabe quehay tres tipos de modificaciones catalizadas por O-fosfotransferasas (OPH), O-adeniltransferasas (ANT) y N-acetiltransferasas (ACT) que inactivan estos medicamentos53,54.
Se reconocen cuatro clases de betalactamasas:
a. Clase A: penicilinasas
b. Clase B: betalactamasas
c. Clase C: cefalosporinasas
d. Clase D: oxacilinasas
La resistencia surge de estímulos naturales o mutaciones en los cromosomas de los genes o de la adquisición de elementos genéticos extracromosomales (plásmidos o transposones) que portan los genes de transferencia5. Los genes que codifican para estas enzimas se encuentran generalmente en elementos móviles como transposones y plásmidos,por ejemplo en S. aureus; algunas veces se han encontrado en el cromosoma bacteriano en P. aeruginosa8,53.
A pesar de los esfuerzos en la producción de medicamentos que pudieran resistir la acción de las betalactamasas como la cloxacilina, las bacterias alteraron el sitio blanco (PBP) y esto llevó al desarrollo de MRSA (Staph. aureus multirresistente). Se produjo entonces la tercera y cuarta generación de cefalosporinas, resistentes a las betalactamasas producidas por bacterias gramnegativas; sin embargo, con el uso amplio, las bacterias desarrollaron un mecanismo para destruir el medicamento: las betalactamasas de espectro extendido (BLEEs). A fin de contrarrestar esta acción de las bacterias se produjeron los carbapenemes resistentes a las BLEEs, pero una vez que se generalizó su empleo, las poblaciones bacterianas iniciaron la producción de carbapenemasas que hidrolizan estos medicamentos54,55. Tales enzimas se han informado a nivel mundial y en Latinoamérica en países como Brasil, Chile y Argentina, donde han aparecido cepas de bacterias como Klebsiella pneumoniae, Salmonella enterica y Serratia marcescens57. En Colombia, sehizo un estudio en 8 hospitales y se analizó la prevalencia y susceptibilidad a antibióticos en aislados de K. pneumoniae y E. coli productoras de BLEEs. Los resultados mostraron una prevalencia de 34.8% de K. pneumoniae en unidad de cuidados intensivos; también se encontraron bacterias resistentes a cefalosporinas de tercera generación o aztreonam, así como resistencia asociada con aminoglicósidos, ciprofloxacina y piperacillina/tazobactam58.
Impermeabilidad al antibiótico. Existen diferencias en la composición de la envoltura celular de las bacterias y en especial en la cantidad del peptidoglicano. Además de una capa pequeña de peptidoglicano en las bacterias gramnegativas, se conoce una estructura de membrana consistente en lipopolisacárido y lipoproteína anclados al peptidoglicano junto con grandes proteínas de membrana externa llamadas porinas (OMP). Estas porinas varían en número y tamaño y funcionan como canales acuosos que generan una ruta hidrofílica a través de la estructura de la membrana hacia el espacio periplásmico54. La resistencia intrínseca de bacterias como P. aeruginosa y Enterococcus sp se relaciona con la poca cantidad de moléculas de porina, las mutaciones que resultan por la alteración de la forma y el número de las ya existentes, influyen en la permeabilidad a los antibióticos, por lo cual se presentan diversos tipos de resistencia a través de la membrana54,59.
Alteración o producción de nuevos sitios blanco. Los cambios en los sitios blanco del antibiótico son uno de los mecanismos más importantes de resistencia a los antibióticos que se usan en clínica, pues evitan el efecto bactericida/bacteriostático que estimula la resistencia. Por ejemplo, el mecanismo más común de resistencia a macrólidos (eritromicina) por bacterias gramnegativas, implica la modificación del sitio blanco en el ribosoma, específicamente la metilación de un residuo de adenina en el dominio V del ARNr23S60. La resistencia a fluoroquinolonas es otro ejemplo donde se atribuye a los efectos debidos a la mutación que afectan los sitios blanco (ADN-girasa y topoisomerasa) del medicamento61. En el caso de Staph. aureus resistente a meticilina, la bacteria altera las proteínas que unen penicilina y evita así la acción del antibiótico8.
Muchas clases de antibióticos, por ejemplo betalactámicos, glicopéptidos y quinolonas, pueden disminuir su eficacia debido a cambios o producción de nuevos sitios blanco. Los betalactámicos actúan al fijarse covalentemente a proteínas que unen penicilina (PBP) en la membrana citoplasmática; de esta forma se bloquea la función transpeptidasa y carboxipeptidasa de las PBP en los estadíos finales de la síntesis del peptidoglicano; esto hace que las autolisinas endógenas se activen y lleven a la bacteria a la lisis y muerte celular. Se ha descrito en bacterias como Str. pneumoniae y aislados de Neisseria que hay cambios en la estructura de las proteínas que unen penicilina (PBP) ocasionados por una estructura tipo mosaico en la secuencia del gen de la proteína PBP-2, probablemente debida a un evento de recombinación interespecie entre Streptococcus orales y neisseiras comensales51.
Presencia de bombas de eflujo que expulsan el antibiótico. El mecanismo de eflujo para múltiples agentes antimicrobianos contribuye a la resistencia intrínseca y adquirida contra tales agentes. El análisis del genoma de bacterias grampositivas y gramnegativas ha confirmado la amplia distribución de estos sistemas. Este modo de resistencia puede llegar a disminuir o inclusive suprimir la susceptibilidad a un amplio rango de antimicrobianos. El diseño de eflujo (bomba) es mediado por proteínas de transporte,que confieren resistencia a los componentes tóxicos. En las bacteriasgramnegativas es necesario un sistema de eflujo tripartita para expulsar el antimicrobiano hacia el medio externo: una proteína localizada en la membrana citoplasmática, otra en el espacio periplasmático (proteína de fusión de membrana MFP) y una tercera en la membrana externa (factor de membrana externa) OMF62. Los sistemas de eflujo particularmente de bacterias gramnegativas se asocian con resistencia a múltiples antimicrobianos de importancia clínica como las fluoroquinolonas63.
Sobre-expresión del sitio blanco. La sobre-expresión del sitio blanco,sólo se ha descrito en aislados clínicos de micobacterias. La duplicación génica o las mutaciones de los promotores implicados en la transcripción de estos genes, son probablemente el mecanismo responsable. La hiper-producción de betalactamasas (gen Tem) induce resistencia al clavulanato y se podría considerar la sobre-expresión del blanco del antibiótico64.
CONCLUSIONES
Los biocidas hacen parte importante de los protocolos y estrategias que se utilizan para disminuir la adquisición y diseminación de las infecciones nosocomiales. Se ha documentado la eficacia de estos compuestos en los procesos de desinfección. Los mecanismos de acción de los antibióticos son bien conocidos, mientras los de los biocidas se encuentran en investigación. Estudios al respecto afirman que los biocidas presentan múltiples sitios blanco y que a concentraciones distintas muestran efectos bactericidas. Caracterizar los sitios blanco es necesario para entender los mecanismos de acción y de esta manera dilucidar cómo se relacionan con la selección de resistencia a los antibióticos de importancia clínica que se emplean en la actualidad.
Las herramientas epidemiológicas usadas para monitorear la resistencia a los antibióticos pueden a su vez servir para vigilar los cambios en la susceptibilidad de los patrones a los biocidas.
En la medida que se conocen los mecanismos de resistencia a los antibióticos y biocidas, se puede esperar el desarrollo de cepas altamente resistentes, pues los mecanismos que genéticamente se activan para uno de los compuestos los puede emplear el otro; se establece así una posible resistencia cruzada entre dos tipos de compuestos, que llevarían a unalza en la resistencia a antibióticos y al aumento en la prevalencia de microorganismos resistentes en los hospitales.
Es esencial que el empleo de los antisépticos y desinfectantes junto con preservativos incorporados en los productos de consumo humano, sólo se usen cuando sea necesario y que haya control y vigilancia permanentes en el manejo y uso de los elementos de limpieza y desinfección tanto en los centros hospitalarios como en los hogares.
REFERENCIAS
1. Ang JY, Ezike E, Asmar BI. Antibacterial resistance. Indian J Pediat 2004; 71: 229-239.
2. Hsueh PR, Chen ML, Sun CC, Chen WH, Pan HJ, Yang, LS, et al. Antimicrobial drug resistance in pathogens causing nosocomial infections at a university hospital in Taiwan, 1981-1999. Emerg Infect Dis 2002; 8: 63-68.
3. Casellas JM, Pinto ME, Guzmán Blanco M. Infectious diseases. Clin North Am 1994; 8: 29-45.
4. Prescott LM, Harley JP, Klein DA. Microbiología. 5a ed. Madrid: McGraw Hill Interamericana; 2004.
5. Iruka NO, Ramanan L, Zulqar AB, Adriano GD, Philip J, Thomas FO, et al. Antimicrobial resistance in developing countries. Part I: recent trends and current status. Lancet 2005; 5: 481-493.
6. French GL. Clinical impact and relevance of antibiotic resistance. Adv Drug Deliv Rev 2005; 57: 1514-1527.
7. Linares JF, Martínez JL. Resistencia a los antimicrobianos y virulencia bacteriana. Enferm Infecc Microbiol Clin 2004; 23: 86-93.
8. Samaja-Kfoury JN, Araj GF. Recent development in beta lactamases and extended spectrum beta lactamases. BMJ 2003; 327: 1209-1213.
9. Quinn JP. Clinical problems posed by multiresistant non fermenting gram-negative pathogens. Clin Infect Dis 1998; 27 (Suppl): 117-124.
10. Swartz MN. Hospital-acquired infection: diseases increasingly limited therapies. Proc Natl Acad Sci USA 1994; 91: 2420-2427.
11. Palumbi, SR. Humans as the world’s greatest evolutionary force. Science 2001; 293: 1786-1790. t
12. Levy SB. The challenge by antibiotic resistance. Sci Am 1998; 278: 46-53.
13. Levy SB. Microbial resistance to antibiotics and evolving and persistent problem. Lancet 1982; 2: 83-88.
14. Levy SB. Antibacterial resistance worldwide: Causes, challenges and responses. Nature Med 2004; 10 (Suppl): 122-129.
15. Olarte J. In vitro activity of cefoperazone against clinical isolates of enterobacteriaceae. Pseudomonas and Staphylococcus. Clin Ther 1980; 3 (Spec Issue): 130-133.
16. Levy SB. Antibiotics resistance: consequences of inaction. Clin Infect Dis 2001; 33 (Suppl 3): 124-129.
17. McDonnell G, Russell D. Antiseptics and disinfectants: activity, action, and resistance. Clin Microbiol Rev 1999; 12: 147-179.
18. Gilbert P. Potential impact of increased use of biocides in consumer products on prevalence of antibiotic resistance. Clin Microbiol Rev 2003; 16: 190-191.
19. Sheldon A. Antiseptic «resistance»: real or perceived threat? Clin Infect Dis 2005; 40: 1650-1656.
20. Russell AD. Introduction of biocides into clinical practice and the impact on antibiotic-resistance bacteria. J Appl Microbiol 2002; 92 (Suppl): 121-135.
21. Rutala WA. APIC guideline for selection and use of disinfectants. Am J Infect Control 1995; 23: 313-343.
22. Frost LS, Leplae R, Summers AO, Toussanint A. Mobile genetic elements: The agents of open source evolution. Nat Rev Microbiol 2005; 3: 722-732.
23. Russell AD, Gould GW. Resistance of Enterobacteriaceae to preservatives and disinfectants. Soc Appl Bacteriol Symp Ser 1988; 17 (Suppl): 167-195.
24. Ayres HM, Furr JR, Russell AD. A rapid method of evaluating permeabilizing activity against Pseudomonas aeruginosa. Lett Appl Microbiol 1993; 17: 149-151.
25. Gilbert P. Microbial resistance to preservative systems. In Bloomfield SF, Baird R, Leak RE, Leech R. Microbial quality assurance in pharmaceuticals, cosmetics and toiletries. Chichester: Ellis Horwood; 1988. p. 171-194.
26. Hammond SM, Lambert PA, Rycroft AN. The bacterial cell surface. London: Croom Helm; 1984.
27. Nikaido H. Prevention of drug access to bacterial targets: permeability barriers and active efflux. Science 1994; 264: 382-388.
28. Hancock RE. Alterations in membrane permeability. Annu Rev Microbiol 1984; 38: 237-264.
29. Cox AD, Wilkinson SG. Ionizing groups in lipopolysaccharides of Pseudomonas cepacia in relation to antibiotic resistance. Mol Microbiol 1991; 5: 641-646.
30. Hugo WB, Russell AD. Types of antimicrobial agents. In Principles and practice of disinfection, preservation and sterilization. 3a ed. Oxford: Blackwell Science; 1999. p. 5-94.
31. Chopra I. Plasmids and bacterial resistance. In Russell AD, Hugo WB, Ayliffe GAJ (eds.). Principles and practice of disinfection, preservation and sterilization. Oxford: Blackwell Scientific Publications Ltd.; 1982. p. 199-206.
32. Chopra I. Microbial resistance to veterinary disinfectants and antiseptics. In: Linton AH, Hugo WB, Russell AD (eds.). Disinfection in veterinary and farm animal practice. Oxford: Blackwell Scientific Publications Ltd.; 1987. p. 43-65.
33. Russell AD. Plasmids and bacterial resistance to biocides. J Appl Microbiol 1997; 82: 155-165.
34. Sutton L, Jacoby GA. Plasmid-determined resistance to hexachlorophene in Pseudomonas aeruginosa.Antimicrob Agents Chemother 1978; 13: 634-636.
35. Ahonkhai I, Russell AD. Response RP11 and RP12 strains of Escherichia coli to antibacterial agents and transfer of resistance to Pseudomonas aeruginosa. Curr Microbiol 1979; 3: 89-94.
36. Hammond SA, Morgan JR, Russell AD. Comparative susceptibility of hospital isolates of gram-negative bacteria to antiseptics and disinfectants. J Hosp Infect 1987; 9: 255-264.
37. Dance DAB, Pearson D, Seal DV, Lowes JA. A hospital outbreak caused by a chlorhexidine and antibiotic resistant Proteus mirabilis. J Hosp Infect 1987; 10: 10-16.
38. Nagai I, Ogase H. Absence of role for plasmids in resistance to multiple disinfectants in three strains of bacteria. J Hosp Infect 1990; 15: 149-155.
39. Pitt TL, Gaston M, Hoffman PN. In vitro susceptibility of hospital isolates in various bacterial genera to chlorhexidine. J Hosp Infect 1983; 4: 173-176.
40. Martin TDM. Sensitivity of the genus Proteus to chlorhexidine. J Med Microbiol 1969; 2: 101-108.
41. Russell AD, Hugo WB, Ayliffe GAJ. Principle and practices of disinfection, preservation and sterilization. 2nd ed. Oxford: Blackwell Scientific Publications Ltd.; 1992.
42. Rossouw FT, Rowbury RJ. Effects of the resistance plasmid R124 on the level of the OmpF outer membrane protein and on the response of Escherichia coli to environmental agents. J Appl Bacteriol 1984; 56: 63-79.
43. Candal FJ, Eagon RG. Evidence for plasmid-mediated bacterial resistance to industrial biocides. Int Biodeteriol Biodegrad 1984; 20: 221-224.
44. Azachi M, Henis Y, Shapira R, Oren A. The role of the outer membrane in formaldehyde tolerance in Escherichia coli VU3695 and Halomonas sp.MAC. Microbiology 1996; 142: 1249-1254.
45. Heinzel M. The phenomena of resistance to disinfectants and preservatives. In: Payne KR (ed.). Industrial biocides. Chichester: John Wiley & Sons Ltd.; 1988. p. 52-67.
46. Midgley M. The phosphonium ion efflux system of Escherichia coli: a relationship to the ethidium efflux system and energetic studies. J Gen Microbiol 1986; 132: 3187-3193.
47. Miller PF, Sulavik MC. Overlaps and parallels in the regulation of intrinsic multiple-antibiotic resistance in Escherichia coli. Mol Microbiol 1996; 21: 441-448.
48. LeChevalier MW, Cawthorn CC, Lee RG. Mechanisms of bacterial survival in chlorinated water supplies. App Environ Microbiol 1988; 54: 2492-2499.
49. Stickler DJ, Thomas B, Clayton JC, Chawla JA. Studies on the genetic basis of chlorhexidine resistance. Br J Clin Pract Symp 1983; 25 (Suppl): 23-28.
50. Davies JG, Babb JR, Bradley CR, Ayliffe GAJ. Preliminary study of test methods to assess the virucidal activity of skin disinfectants using poliovirus and bacteriophages. J Hosp Infect 1993; 25: 125-131.
51. Barker K. Antibiotic resistance: a current perspective. Br J Clin Pharmacol 1999; 48: 109-124.
52. Thomson KS, Smith ME. The new beta-lactamases of gram-negative bacteria at the dawn of the new millennium. Microbes Infect 2000; 2: 1225-1235.
53. Wright GD, Berghuis AM, Mobashery S. Aminoglycoside antibiotics. Structures, functions, and resistance. Adv Exp Med Biol 1998; 456: 27-69.
54. Kapil A. The challenge of antibiotic resistance: Need to contemplate. Indian J Med Res 2005; 121: 83-91.
55. Paterson DL, Bonomo RA. Extended-spectrum b-lactamases: a clinical update. Clin Microbiol Rev 2005; 18: 657-686.
56. Livermore DM. b-lactamases in laboratory and clinical resistance. Clin Microbiol Rev 1995; 8: 557-584.
57. Winokur PL, Canton R, Casellas JM, Legakis N. Variations in the prevalence of strains expressing an extended-spectrum beta-lactamase phenotype and characterization of isolates from Europe, the Americas, and the Western Pacific region. Clin Infect Dis 2001; 32 (Suppl 2): 94-103.
58. Villegas MV, Correa A, Pérez F, Miranda MC, Radice M, Quinn JP, et al. Prevalence of extended-spectrum-lactamases in Kebsiella pneumoniae and Escherichia coli isolates from eight Colombian hospitals. Diagn Microbiol Infect Dis 2004; 49: 217-222.
59. Yoneyama H, Nakae T. Mechanism of efficient elimination of protein D2 in outer membrane of imipenem-resistant Pseudomonas aeruginosa. Antimicrob Agents Chemother 1993; 37: 2385-2390.
60. Leclercq R, Courvalin P. Bacterial resistance to macrolide, lincosamide, and streptogramin antibiotics by target modification. Antimicrob Agents Chemother 1991; 35: 1267-1272.
61. Hooper DC. Mechanisms of action and resistance of older and newer fluoroquinolones. Clin Infect Dis 2000; 31 (Suppl. 2): 24-28.
62. Moreira MAS, De Souza EC, De Moraes CA. Multidrug efflux systems in gram-negative bacteria. Braz J Microbiol 2004; 35: 19-28.
63. Poole K. Efflux-mediated resistance to fluoroquinolones in gram-negative bacteria. Antimicrob Agents Chemother 2000; 44: 2233-2241.
64. Martínez JL, Vicente MF, Delgado-Iribarren A, Pérez-Díaz JC, Baquero F. Small plasmids are involved in amoxycilli clavulanate resistance in Escherichia coli. Antimicrob Agents Chemother 1989; 33: 595.