Hemofilia: diagnóstico molecular y alternativas de tratamiento
Sandra Milena Bermeo, M.Sc.1, Claudia Tamar Silva, M.Sc.2, Dora Janeth Fonseca, M.Sc.2, Carlos Martín Restrepo, Ph.D.2
1. Profesora Auxiliar,Universidad Manuela Beltrán, Bogotá, Colombia. e-mail: bermeos@hotmail.com
2. Profesor Principal, Unidad de Genética, Facultad de Medicina, Universidad del Rosario, Bogotá, Colombia.
e-mail: ctsilva@urosario.edu.co dorfon@hotmail.com cmrestrepo@cable.net.co
Recibido para publicación enero 13, 2006 Aceptado para publicación julio 4, 2007
RESUMEN
La hemofilia es una enfermedad recesiva ligada al cromosoma X que generalmente padecen los hombres. El diagnóstico genético preimplantación (DGP), el diagnóstico prenatal y el diagnóstico molecular de las mutaciones que causan hemofilia, se realizan en investigaciones aisladas con el fin de hacer prevención primaria, asesorar a las portadoras y a sus familias, lo que ha permitido traer al mundo niños libres de esta enfermedad y también mejorar la calidad de vida de los afectados. Los esperanzadores procedimientos en terapia génica (TG) han mostrado gran efectividad, se pretende con ella la producción normal de la proteína que está ausente o alterada en los afectados, pero en el momento los ensayos que se llevan a cabo en seres humanos están detenidos. Aquí se muestran otras terapias alternas que aunque están en fase de investigación, permitirían obtener una producción de proteína a largo término y que se han desarrollado gracias al entendimiento de la naturaleza molecular de los factores de la coagulación.
Palabras clave: Hemofilia; Genética; Terapia.
Hemophilia: Molecular diagnosis and alternatives of treatment
SUMMARY
The haemophilia is a recessive disease tied to the X chromosome that generally men suffer. The genetic preimplantation diagnosis (GPD), the prenatal diagnosis and the molecular diagnosis of the mutations that cause haemophilia, are realized in isolated investigations (researches) in order to do primary prevention, provide advise to the carriers of the disease and their families, which has allowed to bring to the world children free of this disease and also to improve the quality of life of the affected ones. The hopeful procedures in gene therapy (GT) have shown great effectiveness. The intention is to achieve the normal production of the protein which is absent or it is altered in the affected ones, but at the moment the tests carried out in human beings are stopped. Here are other alternate therapies that although are in phase of investigation, would allow to obtain a production of protein to long term and which have been developed thanks to the understanding of the molecular nature of the coagulation factors.
Keywords: Hemophilia; Genetics; Therapy.
Las hemofilias son un padecimiento hereditario común y distribuido por todo el mundo; se deben a la deficiencia o ausencia de los factores VIII (hemofilia A, hemofilia clásica, HA) o IX (hemofilia B, enfermedad de Christmas, HB) de la coagulación1, presentan incidencia de 1:5,000 y 1:30,000 niños nacidos vivos respectivamente2. Desde el punto de vista clínico son indistinguibles, pues las dos proteínas participan en el mismo paso de formación de la malla de fibrina (3,4).
El gen que codifica el factor VIII (FVIII) se localiza al final del brazo largo del cromosoma X, en Xq28.1, se expande en una secuencia de ADN de 186 kb y es estructuralmente complejo (26 exones)5.
Se han informado6 mutaciones puntuales (65%), deleciones (28%) e inserciones (6%); casi 50% de los afectados de HA severa presentan una mutación compleja del tipo re-arreglo a nivel del intrón 227; éste contiene una isla CpG que sirve de promotor bidireccional de dos pseudogenes, F8A y F8B, contenidos en un fragmento de 9.5 kb, que se repite extragénicamente dos veces a 400 kb del telómero; a las tres copias homólogas se las conoce como int22h-1 (intragénica), int22h-2 e int22h-3 (extragénicas)6. La recombinación homóloga, entre la copia intragénica y una de las copias extragénicas resulta en la mutación más común entre pacientes con HA severa1, la inversión del intrón 22.
El gen del FIX se encuentra un poco más hacia el centrómero en Xq27.2, separado del gen del FVIII por 0.5 centimorgans (cM); es menos complejo, tiene 34 kb de longitud, se compone de 8 exones (a-h), codifica un ARN mensajero (ARNm) de 1.4 kb y aunque existe una amplia gama de mutaciones, las más frecuentes son las puntuales2.
La clonación de los genes del FVIII8 y FIX9 facilitó el avance en la caracterización molecular de los defectos que causan hemofilia; además, hizo posible producir factores recombinantes de la coagulación, menos inmunogénicos en el uso terapéutico y la producción de proteínas normales y mutantes para el análisis del vínculo función/estructura. Por otra parte, identificar las mutaciones que causan hemofilia, ha facilitado el establecimiento de actividades de prevención primaria a través de la identificación de las portadoras, a quienes por medio de asesoramiento genético se les dan a conocer opciones reproductivas alternativas o la realización de diagnóstico prenatal. Dos bases de datos6 muestran las principales mutaciones HA y HB.
DIAGNÓSTICO MOLECULAR
Es importante determinar el estado de portadoras en las mujeres de familias con antecedentes de HA o HB porque ellas pueden acceder a alternativas de reproducción con el propósito de disminuir y/o desaparecer la hemofilia de la descendencia, facilitar el nacimiento de niños libres de hemofilia, avance alcanzado por primera vez en el mundo en Colombia10, con las herramientas de biología molecular disponibles. El estado de portadora se puede determinar en los casos de historia familiar, mediante el análisis del árbol genealógico o pedigree cuando el genetista inicia su asesoramiento. Si la información que arroja este análisis no facilita el diagnóstico de portadora, se debe hacer la medición del nivel sérico del factor de interés; si el valor está por debajo del normal, se concluye que la mujer es portadora por fenotipo, pero si el está dentro de los rangos nomales, la única forma de definir si es o no portadora es a través del diagnóstico molecular.
El diagnóstico molecular se hace para registrar los diversos mecanismos moleculares, los cambios de conformación o mutaciones, que suceden en los genes y que llevan a una enfermedad que puede o no heredarse; facilita hacer un diagnóstico prenatal (11,12), mediante muestreo de vellosidades coriónicas (sem. 10-13 de gestación) o amniocentesis (sem. 15-16), con el fin de iniciar el manejo terapéutico desde una edad temprana, también facilita el diagnóstico postnatal, la predicción del curso de la enfermedad y sus posibles complicaciones.
El diagnóstico prenatal en fetos femeninos no es estrictamente necesario13, pues al poseer dos cromosomas X no presentarán la enfermedad, por esto el primer paso es determinar el sexo del feto y así evitar procesos invasivos en la mitad de los casos (en las niñas), esto se logra mediante la búsqueda de una secuencia específica del cromosoma Y, mediante qPCR (quantitative Polymerase Chain Reaction o reacción en cadena de la polimerasa cuantitativa)6.
El diagnóstico molecular directo permite conocer la mutación exacta presente en el (los) afectado(s) y las portadoras de una familia14. Gran parte de las mutaciones que causan hemofilia ocurren en regiones esenciales o críticas de los genes de los factores VIII y IX, éstas son la región promotora 5', los exones, los bordes exón-intrón y la región 3' cercana a la señal de poliadenilación2; por tanto, la mejor estrategia para detectar una mutación es amplificar mediante PCR, esas regiones a partir del ADN genómico y posteriormente realizar una tamización con diversas estrategias como SSCP (Single Strand Conformational Polymorphism) (15,16), para identificar la presencia de un posible cambio de un nucleótido de la secuencia (una mutación) y luego secuenciar los fragmentos e identificar el cambio en la secuencia silvestre del ADN. Esta metodología, aplicada al gen del FIX, que sólo tiene 8 exones, requiere cerca de 11 amplificaciones para cubrir todas las regiones esenciales (6,17).
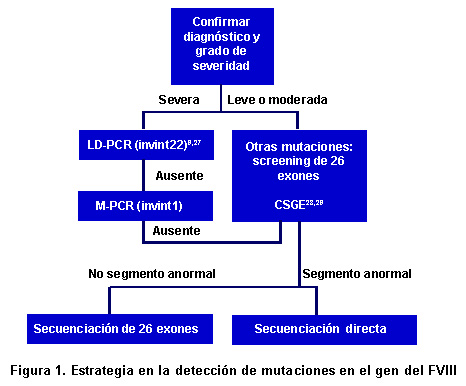
En lo relativo a HA, determinar la mutación denominada inversión del intrón 22, es el primer paso en el filtro de mutaciones, pues se encuentra casi en 50% de los pacientes con HA severa, mutación que por su longitud, requiere el análisis llamado LD-PCR (Long-Distance PCR) (18-25) o Southern Bloting6. En pacientes con HA leve o moderada, se analizan los segmentos de ADN amplificados en busca de una secuencia anormal, y luego se secuencia directamente el fragmento anormal; por último se compara la mutación caracterizada con las descritas en la base de datos internacional, y si no se encuentra, se registra como una mutación nueva14 (Figura 1).
El análisis de las mutaciones también se hace para establecer las relaciones entre el defecto molecular y la presencia de inhibidores (anticuerpos que inhiben los FVIII o FIX de la coagulación) o predecir su posible desarrollo, pues los afectados de hemofilia que poseen mutaciones que ocasionan una proteína ausente o truncada, con frecuencia los presentan10 (casi 50% de pacientes con inversión del intrón 22 y 2/3 de pacientes con deleciones grandes) (25,26).
En el diagnóstico indirecto mediante la construcción de haplotipos se utilizan diversos marcadores moleculares polimórficos2 sobre todo short tandem repeats (STR’s) que pueden o no, estar ligados a una mutación (desconocida), se realiza en los casos que se dificulte hacer diagnóstico directo (27-29); tiene el inconveniente que se deben analizar varios miembros de la familia, incluso de varias generaciones, además su grado de información depende de la heterocigosidad de los marcadores, que varía entre las poblaciones (11-15), así, pues, la elección ideal de los polimorfismos por analizar se hace con los que ofrecen elevada cantidad de informes en estudios de poblaciones geográfica y ancestralmente cercanas6.
El diagnóstico genético pre-implantación (DGP) usualmente hecho en los blastómeros, ofrece a las parejas con elevado riesgo de engendrar descendencia con enfermedades genéticas la opción de detectarlas antes que el embrión se implante; con esta técnica se evita terminar el embarazo (en países que lo permiten) después de un diagnóstico prenatal que indique que el feto está afectado11. El análisis de los cuerpos polares es una posibilidad de hacer DGP y se evita manipular el embrión; el límite consiste en que sólo se puede analizar el genoma materno, por lo que esta técnica se recomienda en mujeres con status de portadora ya establecido12, el sexo se puede determinar mediante técnicas de citogenética molecular como el FISH (hibridización in situ mediante fluorescencia).
En los casos que no se puede determinar el estado fetal directa o indirectamente, se puede determinar el nivel del FVIII en sangre de cordón obtenida mediante cordocentesis (16-18 sem.)14.
TRATAMIENTO
La hemofilia es un ejemplo clásico de prevención secundaria efectiva dentro del grupo de enfermedades crónicas, debido a aplicar las técnicas de la terapia proteica de reemplazo en el hogar mediante infusión intravenosa, para prevenir o revertir episodios hemorrágicos agudos (2,4). Cuando los niveles plasmáticos de FVIII o FIX se encuentran debajo de 2%, se pueden prevenir la mayor parte de las hemorragias y la hemartropatía con la administración profiláctica del factor respectivo.
Hay gran variedad de concentrados de factores disponibles para la terapia de reemplazo, que difieren en varios parámetros incluyendo la fuente (pool plasmático o recombinante), la pureza (calculada según la actividad del factor de la coagulación específico/mg total de la proteína), el método de inactivación de agentes patógenos virales y la presencia/ausencia de proteínas estabilizadoras como la albúmina. En algunos países la elección del producto la hace el médico según su preferencia en cuanto a seguridad (transmisión de microorganismos nocivos ) y desarrollo de inhibidores; en otros países se administra el que indique la empresa de salud donde esté inscrito el paciente.
El manejo de elección en recién diagnosticados, es decir que no han recibido ningún tipo de tratamiento, es el factor recombinante, pues se ha visto que la producción de inhibidores es menor y es potencialmente más seguro que los productos que se derivan del plasma. En Estados Unidos cerca de 90% de la terapia de reemplazo se hace con productos recombinantes, lo que contrasta con países en desarrollo donde 80% de los pacientes reciben tratamiento inadecuado o no reciben terapia de reemplazo (5,30).
En enfermos con bajos títulos de inhibidores se genera inducción de tolerancia inmune mediante una técnica de desensibilización con un elevado título de concentrado del factor en infusiones repetidas, y se complementa con medicación inmunosupresiva y/o plasmaféresis y/o inmunoadsorción para disminuir el título de inhibidores26. Los pacientes que presentan título alto de inhibidores requieren tratamiento con factores recombinantes alternos como el FVIIr; en ellos los episodios hemorrágicos son más difíciles de manejar y se alcanza sólo 50% de efectividad en el tratamiento.
Las nuevas fronteras en el manejo de las hemofilias A y B se han dirigido a incrementar la expresión de los factores VIII y IX, a mejorar el plegamiento del transcrito primario o ácido ribonucleico mensajero (ARNm) producido en el retículo endoplásmico, a facilitar el transporte del factor hasta el aparato de Golgi, también a mejorar la actividad funcional, para prolongar la vida media y disminuir la antigenicidad de los factores VIII y IX31.
TERAPIA GÉNICA (TG)
La TG permite la transferencia de material genético nuevo, mediante técnicas de biología molecular, a las células de un individuo, para remplazar un gen defectuoso, y proporcionarle un beneficio terapéutico; el objetivo principal, inicialmente, era conseguir la cura en personas con condiciones genéticas heredadas, que amenazaban la vida32.
La mayor organización de afectados con hemofilia en los Estados Unidos de América, The National Hemophilia Foundation, financió las primeras investigaciones de TG aplicadas a pacientes con hemofilia con el fin de conseguir una profilaxis efectiva sin necesidad de un acceso venoso, evitar el desarrollo de inhibidores y disminuir los costos terapéuticos33; algunas empresas privadas como Avigen, Chiron, Transkaryotic Therapies, Fudan University y GenStar dirigieron también esfuerzos en el mismo sentido.
La hemofilia se reconoció temprano como candidata inicial para la terapia mediante transferencia génica debido a que muchos tipos celulares tienen la capacidad de sintetizar el factor coagulante biológicamente activo, también a la fácil determinación de la eficacia terapéutica mediante ensayos de los factores de la coagulación ya estandarizados, y a la presencia de modelos animales grandes y pequeños con la enfermedad, usados para ensayos de eficacia y seguridad previos al inicio de ensayos en seres humanos5. Los modelos animales imitan el fenotipo humano e incluyeron: ratones knockout (HA y HB), conejos (HA), perros (HB) y primates (HA). Se han puesto en marcha estrategias de terapia ex vivo, en la que se extraen células del paciente para su modificación genética mediante un vector retrovírico que introduce el gen corrector y se reimplantan en el organismo; también se cuenta con experimentos in vivo, en los que se administra el gen corrector al paciente. La TG se ha aplicado en varias entidades clínicas como deficiencia de adenosin deaminasa, fibrosis quística, distrofia muscular de Duchenne, cáncer, pacientes infectados con virus de inmunodeficiencia humana (VIH) y las hemofilias, entre otras1.
La expresión terapéutica y sostenida de los FVIII y FIX se mejoró en estudios preclínicos mediante un rango amplio de tecnologías de transferencia de genes a distintos tejidos, se han hecho seis diferentes ensayos clínicos en fase I/II con eficacia limitada, pero mínima toxicidad2. De todos los vectores utilizados los virus adenoasociados (AAV), han presentado las características ideales para transferir genes in vivo, como la producción de expresión génica a largo término y pérdida de la inducción de la respuesta inmune; los vectores no virales son menos inmunogénicos, pero menos eficientes y pierden la integración al genoma, lo que hace permanente la expresión de genes no virales.
El producto de dos ensayos con vectores virales y no virales, muestra que a pesar del bajo nivel de síntesis del factor alcanzado, los pacientes requerían menos infusión del factor e informaban pocos episodios hemorrágicos, y se comprueba que un aumento mínimo de los niveles séricos del factor, reduce dramáticamente la tendencia hemorrágica2. La expresión transgénica del vector se regula en la célula blanco con los elementos de transcripción que se usan, sin importar si el transgen está en estado integrado o no integrado. Debido a los problemas en potencia que se asocian con los vectores virales, una alternativa es usar ADN plasmídico, que porta el gen de interés junto con los elementos genéticos que promueven la integración del transgen dentro del genoma33.
Se desconocen los riesgos a corto y largo plazo, asociados con la posible integración al azar del transgen en el genoma hospedero, así como una transmisión a la línea germinal. El 4 de octubre de 2002 The New York Times publicó que una extensión de la investigación en transferencia de genes, inicialmente satisfactoria, en niños con inmunodeficiencia severa combinada (SCID) llevada a cabo por Fischer et al.citado por Graw et al.21, se suspendió en Francia y en USA, luego de la enfermedad linfoproliferativa que uno de los niños incluidos en el estudio desarrolló tres años después de la transferencia31. Por esto, se descontinuaron los dos protocolos de terapia in vivo existentes hasta el año 2004 que incluían enfermos con HA severa, al igual que todos los protocolos donde había pacientes con HB; por otra parte, también se han detenido los ensayos de terapia ex vivo por su ineficacia en sujetos que sufren HB.
PERSPECTIVAS FUTURAS EN TRATAMIENTO
Reparación del ARN. El mecanismo es denominado corte y empalme (trans-splicing), en el que un pre ARNm diseñado, emplea los mecanismos de corte y empalme endógenos para corregir una porción del ARNhn alterado. El pre ARNm diseñado contiene una porción de secuencia génica correcta que se alinea al pre ARNm transcrito desde el gen defectuoso y contiene todos los requisitos para llevar a cabo el corte y empalme de dos pre-ARNs independientes de manera simultánea, y generar una copia correcta de ARNm que traduce una proteína normal. La ventaja consiste en que los genes grandes incapaces de ser empacados en vectores virales o los genes que contienen muchos elementos reguladores, se pueden corregir con secuencias más pequeñas31.
Progenitores endoteliales circulantes, modificados genéticamente. Las células endoteliales en crecimiento, que se aíslan de sangre periférica, se cultivan y se modifican genéticamente, se usan como fuente de células que sintetizan FVIII; además, tienen la ventaja que también sintetizan el factor von Willebrand (FvW), cuya función es brindar estabilidad al FVIII en circulación5; están en estudio variables como la vida media de las células, su distribución y grado de expansión in vivo y el potencial de crecimiento incontrolado luego de su transplante.
Terapia con células madre modificadas genéticamente. Hace poco aumentó el interés en el empleo de las células madre o stem cells para la corrección genética en pacientes con hemofilia, debido a la plasticidad de estas células, derivadas de tejido adulto como hígado, cerebro, músculo, piel y tejido adiposo34. Las células progenitoras adultas multipotentes (MAPCs) son inducidas para que se diferencien en varios tipos celulares con características neurodérmicas, endodérmicas y mesodérmicas; Jian et al. citado por ESHREPGD31 en 2002 las inyectaron en animales irradiados, donde las MAPCs se diferenciaron en líneas hematopoyéticas, en epitelio hepático, intestino y pulmón. Las MAPCs autólogas se pueden modificar genéticamente para sintetizar factores de coagulación, antes de ser retransplantadas, y de paso evitar la inmunosupresión y rechazo al transplante. Una desventaja sería el requisito de varios meses para alcanzar el número de células suficientes que se van a transplantar.
Prolongación de la vida media del FVIII. El conocimiento de la relación función-estructura ha permitido entender los mecanismos de catabolismo del FVIII, y prolongar la vida media de la proteína en la circulación. Al dominio B se le atribuye función de inmunogenicidad; estudios recientes elucidaron el papel del dominio B, rico en oligosacáridos, que interviene en la secreción de la proteína. El catabolismo del FVIII es mediado por su interacción con una proteína relacionada con el receptor de lipoproteínas de baja densidad (LRP), que es un receptor hepático multiligando perteneciente a la superfamilia de receptores para las lipoproteínas de baja densidad (LDL), a este mecanismo lo facilitan proteoglicanos tipo heparán sulfato (GPSH), uno de los mayores componentes glicoproteicos de la matriz extracelular, que provee sitios alternos de unión al FVIII, lo concentra en la superficie celular y lo presenta a LRP35 (Figura 2).
Como además se ha demostrado que el FVIII interactúa con receptores de lipoproteínas de muy baja densidad (VLDL) y mesalina, otros miembros de la superfamilia LDL, se propone que esta interacción es tejido-específica. El bloqueo de LRP mediante unas proteínas asociadas con receptores (RAP), inhibe la remoción del FVIII de la circulación, con lo cual se triplica así su concentración plasmática, y disminuye la tendencia hemorrágica.
Las anteriores alternativas parecen ser prometedoras, pero se encuentran en fase de experimentación por lo que aún no se utilizan en pacientes, como un tratamiento definitivo, ni se han planteado sus costos.
CONCLUSIONES
La búsqueda de las mutaciones que causan hemofilia es motivo de interés internacional y nacional, pues tales cambios se correlacionan con la severidad de la enfermedad y con la función del dominio afectado; el análisis permite esclarecer los mecanismos moleculares que las provocan, la naturaleza de la actividad de los factores, y proporcionan herramientas útiles para producir factores recombinantes más eficaces y económicos. A las técnicas que se emplean a fin de identificar las mutaciones36, se las simplifica para abarcar las partes funcionalmente importantes de los genes, debido a la dificultad para secuenciar un gen completo; afortunadamente son pocos los hemofílicos en los que no se han encontrado mutaciones en las regiones esenciales de los genes (4%)7. El primer paso en la tamización de las mutaciones debe ser identificar la inversión del intrón 22, porque está presente en 25% del total de pacientes con hemofilia, y el segundo paso es definir las mutaciones puntuales en 65% del resto de enfermos.
Debido a los riesgos desconocidos y conocidos que se asocian con la administración de vectores virales, evidenciados por la toxicidad vista en los ensayos de terapia génica, para otras enfermedades como la inflamación hepática inducida por adenovirus o leucemia, los avances deben ser cautelosos y se deben definir las limitaciones de usar modelos animales. No obstante, el principal fin es mantener los niveles clínicos de FVIII y FIX sostenidamente a largo término en los enfermos; y como se deben considerar las limitaciones que presentan los vectores virales y no virales, están en marcha otras investigaciones que alargan la vida media del factor, así como la reparación del ARN, la modificación genética de las células precursoras de los factores, el empleo de células madre o el retardo para retirar el factor de la circulación.
Se estima que en países en desarrollo, un gran porcentaje de todos los pacientes con hemofilia no reciben tratamiento (5,37,38), porque se requieren fuentes económicas significantes, no disponibles en la mayoría de estos países; incluso muchos mueren sin ser diagnosticados1. Aunque los avances tecnológicos en desarrollo de terapias seguras y eficaces han permitido hacer de la hemofilia una entidad en la que se mejora de modo notable la calidad de vida de los pacientes, muchos no se benefician de los tratamientos, porque las políticas de salud de sus países de origen no las ofrecen gratis32. No obstante, continúan las investigaciones enfocadas en obtener una cura; indudablemente la naturaleza «experimental» de la TG, se podría identificar como una posibilidad venidera y no se debe suponer como una terapéutica inevitable, pues como se vio, hay otras alternativas que pueden ser muy prometedoras.
REFERENCIAS
1. Bolton-Maggs P, Pasi K. Haemophilias A and B. Lancet 2003; 361: 1801-1809.
2. Rick M, Walsh C, Key N. Congenital bleeding disorders. Hematology 2003; 1: 559-574.
3. Spronk H, Govers-Riemslag J, Cate H. The blood coagulation system as a molecular machine. Bioessays 2003; 25: 1220-1228.
4. Mannucci P. Hemophilia and related bleeding disorders: A story of dismay and success. Hematology 2002; 1: 1-9.
5. Mannucci P, Tuddenham E. The hemophilias -from royal genes to gene therapy. N Engl J Med 2001; 344: 1773-1779.
6. Bowen D. Haemophilia A and haemophilia B: Molecular insights. Mol Pathol 2002; 55: 1-18.
7. Antonarakis S, Rossiter J, Young M, Horst J, de Moerloose P, Sommer S, et al. Factor VIII gene inversions in severe hemophilia A: results of an international consortium study. Blood 1995; 86: 2206-2212.
8. Gitschier J, Wood W, Goralka T, Wion K, Chen E, Eaton D, et al. Characterization of the human factor VIII Gene. Nature 1984; 312: 326-330.
9. Choo K, Gould K, Rees D, Brownlee G. Molecular cloning of the gene for human anti-haemophilic factor IX. Nature 1982; 299: 178-180.
10. Lucena E, Lucena C. First pregnancy normal after in vitro fertilization and preimplantation genetic diagnosis for haemophilia A in Latinamerica. Abstract. 15th World Congress on Fertility and Sterility: Montpellier, France. September 1995.
11. ESHRE PGD Consortium steering committee. ESHRE preimplantation genetic diagnosis consortium: data collection III. Human Reprod; 2001; 17: 233-246.
12. Tomi D, Griesinger G, Schultze A, Eckhold J, Schöpper B, al-Hasani S, et al. Polar body diagnosis for hemophilia A using multiplex PCR for linked polymorphic markers. J Histochem Cytochem 2005; 53: 277- 280..
13. Choe J, Doyeong H, Ki-Chul K, Young-Min C. Fetal gender determination and BclI polymorphism using nucleated erythrocytes in maternal blood. J Histochem Cytochem 2005; 53: 323-327..
14. Habart D. Molecular diagnosis of hemophilia A in clinical practice. Cas Lek Cesk 2005; 144: 795-800
15. Orita M, Iwahana H, Kanazawa H, Hayashi K, Sekiya T. Detection of polymorphisms of human DNA by gel electrophoresis as single-strand conformation polymorphisms. Proc Natl Acad Sci USA 1989; 86: 2766-2770.
16. Karimipoor M, Zeinali S, Lak M, Safaee R. Carrier testing and prenatal diagnosis of haemophilia B by SSCP in an Iranian family. Haemophilia 2003; 9: 116-118.
17. Espinós C, Casaña P, Haya S, Cid A, Aznar J. Molecular analyses in hemophilia B families: identification of six new mutations in factor IX gene. Haematologica 2003; 88: 235-236.
18. Liu Q, Nozari G, Sommer S. Single-tube polymerase chain reaction for rapid diagnosis of the inversion hotspot of mutation in hemophilia A. Blood 1998; 92: 1458-1459.
19. Liu Q, Sommer S. Subcycling-PCR for multiplex long-distance amplification of regions with high and low GC content: application to the inversion hotspot in the factor VIII gene. Biotechniques 1998; 25: 1022-1028.
20. Bowen D. Unleashing the long-distance PCR for detection of the intron 22 inversion of the factor VIII gene in severe haemophilia A. Thromb Haemost 2003; 89: 201-202.
21. Lombardi A, Cabrio L, Zanon E, Pellati D, Vettore S, Girolami A. Confirmation of the value of a modified LD-PCR in the detection of inversion intron 22 in severe hemophilia A: A technical note. Clin Appl Thromb 2005; 11: 493-496.
22. Poláková H, Zmetáková I, Kádasi L. Long distance PCR in detection of inversion mutations of F8C gene in hemophilia A patients. Gen Physiol Biophys 2003; 22: 243-253.
23. Vidal F, Sánchez J, Farssac E, Ramírez L, Gallardo D. Rapid single-step detection of the inversion hot spot of mutation in hemophilia A by real-time PCR. J Thromb Haemost 2005; 3: 2822-2823.
24. Xuefeng W, Yuanfang L, Zhiguang L, Haiyan C, Xiaojie S, Yishi F, et al. Carrier detection and prenatal diagnosis of hemophilia A. Clin Chem Lab Med 2001; 39: 1204-1208.
25. Liu Y, Wang X, Chu H, Li Z, Qu B, Wang H, et al. Carrier detection and prenatal diagnosis of hemophilia A. Chin Med J 2002; 7: 991- 994.
25. Lorenzo J. López A, Altisent C, Aznar J. Incidence of factor VIII inhibitors in severe hemophilia: the importance of age. Br J Haematol 2001; 113: 600-603.
26. Rocino A, Santagostino E, Mancuso M, Mannucci P. Immune tolerance induction with recombinant factor VIII in hemophilia A patients with high responding inhibitors. Haematologica 2006; 9: 558-561.
27. Restrepo C, Silva C, Fonseca D, Gómez J, Torres L, Guío S, et al. Identificación de portadoras de hemofilia A para asesoramiento genético mediante análisis en el ADN de polimorfismos intragénicos del gen del factor VIII de la coagulación. Controversias en Ginecología y Obstetricia 2003; 54: 1105-1111.
28. Gallegos RM, Aranda HB, Navarrete CP, Espinoza R, Gómez FS, Aranda DA. Polymorphism distribution of int13, int22 and St14 VNTRs in a Mexican population and their application in carrier diagnosis of hemophilia A. Am J Hematol 2004; 77: 1-6.
29. Sánchez-García J, Gallardo D, Ramírez L, Vidal F. Multiplex fluorescent analysis of four short tandem repeats for rapid haemophilia A molecular diagnosis. Thromb Haemost 2005; 94: 1099-1103.
30. Kessler CM. New perspectives in hemophilia treatment. Hematology 2005; 1: 429-435.
31. Graw J, Brackmann HH, Oldenburg J, Schneppenheim R, Spannagl M, Schwaab R. Haemophilia A: from mutation analysis to new therapies. Nat Rev Genet 2005; 6: 488-501.
32. Dimichele D, Miller FG, Fins JJ. Gene therapy ethics and haemophilia: an inevitable therapeutic future? Haemophilia 2003; 9: 145-152.
33. Lozier Jay. Gene therapy of the hemophilias. Semin Hematol 2004; 41: 287-296.
34. Jiang Y, Jahaqirdar BN, Reinhardt RL, Schwartz RE, Keene CD, Ortiz-González XR, et al. Pluripotency of mesenchimal stem cells derived from adult marrow. Nature 2002; 418: 41-49.
35. Oldenburg J, Ananyeva NM, Saenko EL. Molecular basis of haemophilia A. Haemophilia 2004; 10 (Suppl.4): 133-139.
36. Citron M, Godmilow L, Ganguly T, Ganguly A. High throughput mutation screening of the factor VIII gene (F8C) in hemophilia A: 37 novel mutations and genotype phenotype correlation. Hum Mutat 2002; 20: 267-274.
37. Sasanakul W, Chuansumrit A, Ajjimakorn S, Krasaesub S, Sirachainan N, Chotsupakarn S, et al. Cost-effectiveness in establishing hemophilia carrier detection and prenatal diagnosis services in a developing country with limited health resources. J Thromb Haemost 2003; 34: 891-898.
38. Tagariello G, Belvini D, Salviato R, Are A, De Biasi E, Goodeve A, et al. Experience of a single Italian center in genetic counseling for hemophilia: from linkage analysis to molecular diagnosis. Haematologica 2000; 85: 525-529.