Usar biopsia para diagnóstico del cáncer de seno: ¿Un problema de equidad?
Ligia Constanza de Charry, Soc, MA1, Sandra Roca, MD1, Gabriel Carrasquilla, MD, DrPH2
1. Investigadora, Centro de Estudios e Investigación en Salud (CEIS), Fundación Santa Fe de Bogotá, Bogotá, Colombia.
e-mail: lcharry@fsfb.org.co rocasand@gmail.com
2. Director, Centro de Estudios e Investigación en Salud (CEIS), Fundación Santa Fe de Bogotá, Bogotá, Colombia. Profesor Titular, Departamento de Microbiología, Facultad de Salud, Universidad del Valle. e-mail: gcarrasq@fsfb.org.co
Recibido para publicación mayo 17, 2007 Aceptado para publicación enero 31, 2008
RESUMEN
Objetivos Evaluar la equidad en el acceso a la biopsia para diagnóstico del cáncer de seno en Colombia, comparando las barreras que enfrentaron mujeres en tratamiento por cáncer de seno para el acceso a este procedimiento según su condición de afiliación a la seguridad social en salud.
Métodos Se adelantó un seguimiento retrospectivo a mujeres en tratamiento por esta enfermedad captadas en instituciones de seis ciudades; a las que se les aplicó una encuesta para recoger información sobre su tipo de afiliación a la seguridad social en salud y haber enfrentado barreras geográficas, económicas, organizacionales y de las administradoras del seguro, que obstaculizaron su acceso a la biopsia. Se calcularon índices de disparidad (OR) y se realizaron análisis multivariados para controlar confusiones generadas por las características sociodemográficas. Finalmente se evaluó una posible interacción entre el régimen, la localización de la residencia y el nivel educativo de las mujeres.
Resultados: Tienen mayor probabilidad de enfrentar barreras económicas para acceder a la biopsia las afiliadas al régimen subsidiado (OR: 3.8 IC 95% 2.65-5.49) y las pobres sin afiliación (OR: 4.9 IC 95% 3.00-7.99). Tienen mayor probabilidad de enfrentar barreras geográficas para acceder a este procedimiento las afiliadas al régimen subsidiado (OR: 2.0 IC 95% 1.31- 3.22) y las que viven en el campo (OR: 11.0 IC 95% 6.45-18.51).
Conclusiones: El aseguramiento no desaparece las barreras económicas y geográficas en el acceso a la biopsia para el diagnóstico de cáncer de seno.
Palabras clave: Acceso; Técnicas; Procedimientos diagnósticos.
Using biopsy for breast cancer diagnosis: an equity issue?
SUMMARY
Objetive: This study aims to evaluating whether health insurance status determines access to biopsy for diagnose of breast cancer among women in Colombia.
Materials and methods: A retrospective follow-up study was carried out in women on treatment for breast cancer, selected from public and private institutions in six cities. A survey to collect information about health insurance status and economic, geographic, organizational and administrative barriers that might constrain access to diagnosis by biopsy was applied. To evaluate equity logistic regression model to calculate odds ratios to establish the association between health insurance status and putative barriers was used. Finally a multivariate analysis to control for confounding factors of women sociodemographic conditions was performed. Additionally interaction with their educative level and their residence location was evaluated.
Results: Higher probabilities of barriers to biopsy in women with subsidized health insurance (OR 3.8 CI 95% 2.65-5.49) and for those without insurance (OR 4.9 CI 95% 3.00-7.99), compared to the insured women to face economic barriers for accessing diagnosis services for breast cancer were found. Also, women with health subsidized by the government together with those living in rural areas have a greater probability of geographic barriers (OR 2.0; CI 1.31-3.22) and (OR: 11.0 CI 95% 6.45-18.51) respectively.
Conclusions The study suggests that the use of diagnosis services for breast cancer is inequitable because the differences in probabilities affect the most vulnerable groups. The health insurance model may be responsible for this inequity.
Keywords: Access; Diagnostic techniques andprocedures.
A partir de la última década la equidad ocupa un lugar preponderante en las discusiones acerca de la salud bajo la perspectiva de analizar la situación de los menos beneficiados de la sociedad; lo que motivó estudios que mejoran la evidencia acerca de la dimensión y características de las desigualdades que afectan a los más pobres. En este orden de ideas, se requiere evaluar la equidad en la distribución tanto del estado de salud de la población, como del uso o financiación de los servicios de salud1.
Algunas autoridades mundiales afirman que entre los principales problemas que presenta la atención de salud en la región latinoamericana se destacan los que se asocian con la falta de equidad y eficiencia de los actuales sistemas de salud de los países1, 2. El acceso limitado a los servicios, entre otros, se consideró como uno de los problemas importantes que afectan a Bolivia, Chile, Colombia, Guatemala, Panamá, Paraguay, Perú y República Dominicana2.
Ahora bien, la atención de entidades de alto costo, como el cáncer, tiende a generar desigualdades en el acceso real a los servicios que se prestan a los diversos grupos poblacionales. Así, hay estudios donde se encontraron diferencias o injusticias sociales relacionadas con el cáncer3 y han identificado que estas inequidades provienen de características sociodemográficas de las personas como edad, género, nivel educativo, lugar de residencia, grupo étnico, condiciones de trabajo, pero también según su condición de seguridad social; las que, solas o combinadas, no permiten una atención continua e integral de la enfermedad4.
Igualmente, algunos estudios en USA demuestran que las poblaciones en desventaja no reciben servicios adecuados y que hay barreras de acceso. En estas poblaciones existe una mayor probabilidad de un diagnóstico tardío en entidades detectables en etapas tempranas5. Además, en el uso de los procedimientos para diagnóstico definitivo puede haber obstáculos de acceso que es necesario tener en cuenta: ¿Hay capacidad local para hacerse la prueba? ¿Hay disponibilidad de recursos financieros, tecnológicos y humanos disponibles para responder a las necesidades? ¿Se puede ofrecer el servicio a todas las mujeres?6
El propósito de este estudio fue evaluar, en mujeres que se tratan para cáncer de seno, la equidad en el acceso real a la biopsia como procedimiento para el diagnóstico definitivo comparando el acceso real a este recurso entre las afiliadas al régimen contributivo, subsidiado y las pobres no aseguradas.
MÉTODOS
Se realizó un estudio de seguimiento retrospectivo a una cohorte de mujeres en terapia para cáncer de seno clasificadas según su nivel de seguridad social en salud, factor que facilita el acceso a servicios. A estas mujeres se les hizo una reconstrucción retrospectiva del diagnóstico definitivo de su enfermedad a través de biopsia para descubrir diferencias en haber enfrentado dificultades en el acceso a causa de las características estructurales de la prestación de los servicios que permitieran establecer la equidad, medida en términos de la igualdad de oportunidades para cada individuo en adjudicarse servicios, independientemente de sus características personales, así como de la igualdad en los precios, costos y tiempo de transporte en que incurren las personas para obtener atención médica7. Se seleccionó este diseño por cuanto garantizaba que los sujetos bajo observación, al estar en tratamiento, ya hubiesen usado el servicio para diagnóstico de su enfermedad y se pudiese conocer las características de los pacientes y demostrar diferencias en su proceso de atención8.
En este orden de ideas, como variable independiente o factor de exposición se estableció la condición de afiliación a la seguridad social en salud. Las variables dependientes fueron haber enfrentado barreras para el acceso real al diagnóstico definitivo con biopsia; definidas como tener que desplazarse a otra ciudad, tener que pagar por la biopsia, horarios de atención y autorizaciones de las entidades pagadoras.
Además se evaluaron como covariables las características de los individuos que predisponen el uso de servicios de salud7 y que, por tanto, podrían también estar asociadas con el comportamiento de las variables dependientes. Estas variables fueron edad, localización geográfica de la residencia, estado civil, nivel educativo y condición de empleo.
A fin de calcular el tamaño de la muestra de las mujeres que debían incluirse en el estudio, pues no se cuenta con metas de cumplimiento obligatorio en el uso de pruebas para descubrir precozmente el cáncer de seno aplicables a los dos regímenes, se decidió asumir como frecuencia esperada en el empleo de estas pruebas, la meta de obligatorio cumplimiento para utilizar pruebas de detección temprana del cáncer de cuello uterino que establece un óptimo 80% y un mínimo aceptable de 70% para las pacientes aseguradas9. Se aplicó este 10% como diferencia en el uso de las pruebas para estas enfermedades según la condición de afiliación a la seguridad social y además se utilizó 80% como el poder del estudio, con un nivel de significancia de 5%, una relación de 1:1:1 para cada estado de afiliación a la seguridad social y un incremento de 50% por rechazo10. Estos porcentajes están establecidos por la Resolución Nº 3384 de 2000 para aseguradoras tanto del régimen contributivo como subsidiado.
Se captaron todas las mujeres identificadas en las instituciones participantes en el estudio. Inicialmente se adelantó un inventario de los centros con permiso para ofrecer servicios oncológicos, se les invitó a participar y se les envió el protocolo del estudio para su aprobación ante el comité de ética. Surtido este trámite, profesionales de la salud ya entrenados antes por los investigadores visitaron las unidades de quimioterapia y de radioterapia en los días y horas en que se atendían pacientes y procedieron a invitarlas a participar suscribiendo el respectivo consentimiento informado.
La recolección de los datos se hizo mediante una encuesta aplicada en forma personal a las pacientes donde se obtuvieron datos sobre su exposición a la seguridad social en salud, las características sociodemográficas según Aday et al.7, como factores que predisponen el uso de servicios de salud y los obstáculos que habían tenido para hacerse la biopsia, como tener que desplazarse a otra ciudad, pagar por el procedimiento, los horarios de atención y las autorizaciones de la entidad pagadora. Adicionalmente, se consultó en la historia clínica el estado clínico al diagnóstico.
Una vez diligenciados los instrumentos, los investigadores los revisaron para descubrir inconsistencias, corregirlas y hacer verificaciones telefónicas. A continuación el contenido se digitó en una base maestra diseñada en Excel® que de nuevo se revisó contra los datos físicos para efectos de corregir errores de digitación. Estas bases de datos se transportaron a Stata® SE II, versión 9, para los respectivos análisis estadísticos.
Análisis estadístico. En primera instancia se adelantó una descripción de las variables asociadas con el uso de servicios de salud como la edad, la localización geográfica de la residencia, el estado civil, el grupo étnico, el nivel educativo y la condición de empleo. En esta descripción, para las variables continuas como la edad, se utilizó ANOVA (análisis de varianza) a fin de calcular promedios con su respectiva desviación estándar y para las variables nominales se calcularon frecuencias y su discriminación por régimen de afiliación, mediante tablas de contingencia y pruebas de Chi2 que permitieran identificar las posibles diferencias, según las condiciones de afiliación a la seguridad social. Asimismo, se describió el comportamiento de las dificultades de acceso al uso de la biopsia a través de un análisis univariado de frecuencias, clasificando las respuestas a los obstáculos que habían tenido las mujeres para acceder al diagnóstico en barreras geográficas, económicas, de la organización de los prestadores de servicios y de las aseguradoras. Por último, también se describió el estado clínico al diagnóstico discriminado por categoría de afiliación a la seguridad social en salud y las diferencias entre regímenes se evaluaron con la prueba de Fisher.
Luego, mediante regresión logística, se analizó la asociación entre el tipo de afiliación a la seguridad social con haber enfrentado barreras al acceso real a la biopsia para el diagnóstico definitivo de su enfermedad; con las características que predisponen al uso de servicios y con el estado clínico avanzado, para lo cual se calcularon los índices de disparidad (OR) y sus intervalos de confianza de 95%.
Una vez calculadas las anteriores asociaciones, mediante modelos de regresión logística múltiple, se ajustaron para identificar posibles factores de confusión en la asociación entre la exposición (nivel de afiliación a la seguridad social en salud) y el caso bajo estudio (barreras en el acceso real a la biopsia para diagnóstico definitivo) generadas por los factores individuales que predisponen al uso de los servicios. La asociación entre la condición de afiliación a la seguridad social en salud de la mujer y su estado clínico al diagnóstico se ajustó por su nivel educativo y el haber enfrentado barreras al acceso real a la biopsia.
Además, se evaluaron posibles interacciones que modificaran el efecto del régimen de afiliación a la seguridad social en salud por enfrentarse a obstáculos en el acceso real a la biopsia para un diagnóstico definitivo. La equidad se estableció al comparar los índices de disparidad (odds ratio), teniendo como grupos de referencia los más favorecidos en la escala social.
RESULTADOS
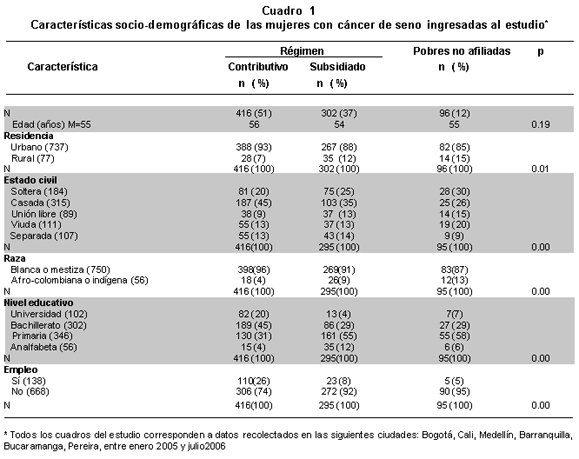
Se entrevistaron 806 pacientes de las cuales 51% estaban afiliadas al régimen contributivo, 37% al régimen subsidiado y 12% eran mujeres pobres sin seguro de salud. De éstas, 34% se captaron en Bogotá, 24% en Medellín, 18% en Cali, 11% en Barranquilla, 10% en Bucaramanga y 3% en Pereira. Recibían atención en instituciones públicas 27% y 73% en instituciones privadas, sin diferencias estadísticas significativas según su afiliación a la seguridad social en salud. El promedio de edad fue 55 años, y tampoco se encontraron diferencias estadísticamente significativas (p0.19). En esta población hubo diferencias según las condiciones de afiliación a la seguridad social en salud en el lugar de residencia, el estado civil, el grupo étnico, el nivel educativo y la clase de empleo, siendo las afiliadas al régimen subsidiado y las pobres sin seguro de salud las que en mayor porcentaje se encontraban en circunstancias de vulnerabilidad social porque vivían en el área rural, estaban en unión libre, eran afro-colombianas e indígenas, analfabetas y desempleadas (Cuadro 1).
La principal barrera de acceso al uso del servicio de diagnóstico con biopsia fue la económica, pues hubo que pagar para hacerse la biopsia; luego, las barreras geográficas por haber tenido que desplazarse a otra ciudad para usar la biopsia. Asimismo, aunque en menor porcentaje, algunas mujeres enfrentaron obstáculos para este procedimiento diagnóstico a causa de las autorizaciones de las respectivas entidades pagadoras. Finalmente, fue muy baja la proporción de mujeres que tuvieron dificultades por los horarios de atención de las instituciones prestadoras de servicios (Cuadro 2).
De las 806 participantes en el estudio, 21% no contaban con datos en la historia clínica acerca del estado clínico, aunque esta variable conservó un poder de 80%. La totalidad de la población del estudio presentó una mayor proporción de diagnósticos en estados avanzados y metastáticos de la enfermedad y se encontraron diferencias estadísticas significativas, entre las mujeres según su nivel de afiliación a la seguridad social en salud; las pertenecientes al régimen subsidiado y las pobres sin afiliación, presentan los menores porcentajes de diagnósticos en estados in situ o temprano (Cuadro 3).
Ahora bien, al analizar las asociaciones entre los niveles de afiliación a la seguridad social en salud y haber enfrentado barreras muestra que en las afiliadas al régimen subsidiado y en las pobres sin afiliación hay mayor probabilidad de tener que pagar para hacerse la biopsia. También se observa que el ser analfabeta ofrece una probabilidad menor de tener barrera económica después de ajustar por área de residencia, grupo étnico, estado civil y empleo (Cuadro 4).
En cuanto a barreras geográficas las afiliadas al régimen subsidiado y las que viven en el área rural, muestran mayor probabilidad de tener que desplazarse a otra ciudad para acceder al servicio de diagnóstico de su enfermedad (Cuadro 5).
Tanto para barreras económicas como geográficas no se encontraron interacciones que modificaran el efecto de las asociaciones arriba descritas, y por tanto, en tener barreras económicas y geográficas para usar la biopsia en el diagnóstico definitivo de la dolencia el régimen se comporta de modo uniforme e independiente de los estudios, la raza y el lugar de residencia.
Por último, no se encontraron asociaciones entre el nivel de afiliación a la seguridad social en salud de las mujeres y haber enfrentado barreras para el acceso real a la biopsia por la organización interna de las instituciones prestadoras de servicios o por las autorizaciones de las entidades pagadoras.
DISCUSIÓN
La reforma colombiana al sistema de salud buscó desarrollar tres principios constitucionales -universalidad, solidaridad y eficiencia- e hizo explícito el principio de equidad en los siguientes términos: «El Sistema General de Seguridad Social en Salud proveerá gradualmente servicios de salud de igual calidad a todos los habitantes de Colombia, independientemente de su capacidad de pago o de riesgo; para lo cual el sistema ofrecerá financiamiento especial para aquella población más pobre y vulnerable, así como mecanismos para evitar la selección adversa»11.
Este planteamiento ubica la definición de lo que es equitativo en la óptica igualitarista, teoría en la que se basó este estudio. Bajo esta perspectiva teórica, la «equidad» significa igualdad de oportunidades para todas las personas a fin de obtener servicios, independientemente de sus características personales, su cobertura en seguro de salud o lugar de residencia7.
Asimismo Anand et al.12 proponen que para construir una medida de equidad, es necesario tener en cuenta, entre otros, los grupos de población en los que se valoran las diferencias y el grupo de referencia o norma con el que se comparan éstas. Con este enfoque se usa como norma de referencia el grado de afiliación a la seguridad social en salud, pues para garantizar la equidad de oportunidades tanto en el acceso como en el empleo de los servicios13 propios de la atención del cáncer de seno, el Sistema General de Seguridad Social en Salud, además de establecer que las intervenciones no cubiertas en el plan obligatorio de salud de las afiliadas al régimen subsidiado y las pobres sin afiliación los recibirán gratuitamente en los hospitales públicos con cargo al subsidio a la oferta; creó los subsidios parciales para este tipo de enfermedades14, aspecto que explica el bajo número de pacientes que se encontraron sin seguro de salud.
Los datos de este estudio reflejan inequidades asociadas con la condición de afiliación a la seguridad social en salud porque las afiliadas al régimen subsidiado muestran mayor probabilidad de tener que desplazarse a otra ciudad para acceder a la biopsia; hallazgo que concuerda con el informe de Trans -HHS Cancer Health Disparities8 que concluye que la capacidad de acceder a los servicios de atención de cáncer disminuye por barreras geográficas; confirman lo afirmado por Chen et al.15 quienes consideran que las reformas no adoptan el acceso a servicios asequibles y a tecnologías que se adapten a las diversas realidades locales y concuerdan con Bixby16 que promulga la importancia de conocer la relación entre oferta y demanda de servicios y entender cómo estos dos factores convergen en la accesibilidad de los servicios para la población, en la perspectiva de monitorear y evaluar el impacto de las reformas al sistema de salud. Además, ratifican lo expuesto por el Grupo de Economía de la Salud (GES)17 con respecto al seguro de salud que, si bien es una condición necesaria para facilitar el acceso, no es suficiente, pues persisten dificultades frente a las cuales no se logran cambios positivos o son pequeños.
Al mismo tiempo, este hallazgo muestra cómo, a pesar de que la norma determina que el plan de beneficios se prestará en todos los municipios de Colombia18, si bien la red de servicios tanto pública como la de las administradoras cumple con la organización por niveles de complejidad, el control de la referencia que garantice la extensión de la capacidad resolutiva de los servicios no se lleva a cabo adecuadamente.
A la par, se resalta la inequidad por el hecho de tener que pagar para acceder a la biopsia en contra también de las subsidiadas y las pobres sin seguro; esto corrobora lo sostenido por la Organización Panamericana de la Salud con respecto a que la falta de atención de salud se relaciona estrechamente con razones económicas, porque la falta de dinero es la principal razón para no utilizar los servicios de salud, tanto entre los afiliados como en los no afiliados al SGSSS19 y también concuerda con los hallazgos de Wellstood K et al.20, quienes afirman que a pesar de remover los costos directos hay otros indirectos que pueden ser barreras significativas de acceso. La persistencia de esta barrera se eexplica porque la inexactitud en los reglamentos permite que las Administradoras de Salud del Régimen Subsidiado consideren la cobertura de servicios a partir del diagnóstico confirmado por histología y por ello no cubran la toma de este procedimiento21; y, además en los hospitales públicos muchas veces no se cuenta con la tecnología necesaria para efectuar la biopsia, por lo cual las mujeres tienen que acudir a servicios privados (Entrevista concedida por el Doctor Claudio Arias, Director de Consulta Externa del Hospital Universitario del Valle, el 6 de junio de 2006).
Asimismo, muestra que, en este campo, las inequidades que pretendía subsanar la reforma a la seguridad social en salud aún permanecen y alerta sobre los efectos del modelo de aseguramiento vigente en la atención de enfermedades de alto costo que requieren el uso de métodos especializados.
Por último, es muy preocupante lo que se encontró en la fase clínica, donde predominan los diagnósticos en períodos avanzados; también las afiliadas al régimen subsidiado así como las menos educadas y las pobres sin seguro de salud son quienes tienen menor probabilidad de recibir un diagnóstico en etapa clínica temprana, lo que coincide con el informe de Bradley et al.20 sobre la probabilidad que las pacientes que carecen del seguro de salud sean diagnosticadas en estados tardíos.
En suma, los hallazgos de este estudio coinciden con los de Evans y Fabienne21 quienes consideran que, pese a los notables progresos del conocimiento y la tecnología médicos, el acceso a los servicios de salud sigue sometido a fuertes sesgos dentro de cada país y, además de las barreras económicas, geográficas y culturales que dificultan el acceso al uso de los servicios, las reformas generalizadas de los sistemas de salud en las que se promueve la privatización, constituyen un factor sobresaliente en la generación de inequidades en salud. Igualmente, concuerdan con Martínez et al.12 que al respecto sugieren, que si bien los problemas de equidad para utilizar los servicios de salud, están en conexión con factores sociodemográficos y estructurales de la sociedad; a su vez se generan o se consolidan por la influencia de factores inherentes a los modelos del sistema de salud.
Los hallazgos del presente trabajo permiten concluir que la circunstancia de afiliación, como factor que facilita el acceso real al diagnóstico definitivo mediante biopsia, genera inequidades en contra de las mujeres más vulnerables de la escala social por cuanto no remueve las desigualdades en tener que pagar por el procedimiento diagnóstico. Además, las características estructurales de la prestación de los servicios que determinan su disponibilidad también originan inequidades, porque persisten las barreras geográficas para las más vulnerables.
A la luz de estas conclusiones los autores hacen las siguientes recomendaciones de política pública:
Cabe resaltar que, aun cuando en este estudio se incluyeron pacientes de las 6 ciudades con mayor frecuencia de cáncer en Colombia, los resultados sólo son válidos para los participantes en la investigación. Así, pues, como no es un estudio de base poblacional sino hecho en instituciones de alta complejidad (centros de referencia para el manejo del cáncer), no todas las pacientes con esta afección pudieron haber sido identificadas e incluidas en el estudio. En consecuencia, es posible que pacientes en etapas distintas de cáncer, en particular de áreas rurales, pudieran no haber consultado y, por tanto, no haber podido ser incluidas en el estudio, más aún si particularmente no tenía afiliación al SGSSS.
De otra parte, el no haber podido captar el tamaño de muestra para el caso de las mujeres pobres sin afiliación debido, principalmente, a la implementación de los subsidios parciales implica una disminución del poder del estudio en el análisis de los sucesos en este grupo poblacional, pues se hizo en un número menor de pacientes. Por ello, el no haber encontrado asociación entre las condiciones de afiliación a la seguridad social en salud y haber enfrentado barreas geográficas para el acceso real al diagnóstico con biopsia, puede deberse a esta circunstancia.
AGRADECIMIENTOS
Este proyecto fue financiado por Colciencias según contrato 315-2004 y por el Centro de Estudios e Investigación en Salud (CEIS) de la Fundación Santa Fe de Bogotá entidad que, junto con las instituciones participantes, emitieron la respectiva aprobación por parte del comité de ética. Los autores manifiestan su agradecimiento a los directores de las Unidades Oncológicas que participaron en este estudio; a los médicos y enfermeras de la distintas ciudades que se encargaron de recoger la información y a los centros de investigación de la Universidad Autónoma de Bucaramanga UNAB y de la Universidad del Norte de Barranquilla que vigilaron el proceso de recolección de datos en estas ciudades. Este trabajo hace parte del estudio para evaluar la equidad en la atención de cánceres de seno y de próstata en los tres regímenes de seguridad social en salud de Colombia y lo presentan dos de las investigadoras para optar por el título de Maestría en Epidemiología en la Universidad del Valle.
REFERENCIAS
1. Gwatkin DR. Desigualdades sanitarias y salud de los pobres ¿qué sabemos al respecto? ¿qué podemos hacer? Bull World Health Organ. 2000; 78: 3-18.
2. Arriagada I, Aranda V, Miranda F. Políticas y programas de salud en América Latina. Problemas y propuestas. Serie Políticas sociales Nº 114. Santiago de Chile: CEPAL Naciones Unidas; 2005.
3. Krieger N. Defining and investigating social disparities in cancer: critical issues. CA Causes Control. 2005; 16: 5-14.
4. Freeman H. Poverty, culture, and social injustice: determinants of cancer disparities. CA Cancer J Clin. 2004; 54: 72-77.
5. Trans-HHS Cancer Health Disparities. Making cancer health disparities history. Progress review group submitted to the Secretary, U.S. Department of Health and Human Services March 2004.
6. Robles S, Galanis E. Breast cancer in Latin America and the Caribbean. Rev Panam Salud Publica [online]. 2002; 11: 178-85.
7. Aday L, Begley C, Lairson D, Slater, C. Evaluating the medical care system. Effectiveness, efficiency and equity. Ann Arbor: Health Administration Press; 1993.
8. Marina P. ¿Qué nos han enseñado los estudios de seguimiento de toxicómanos? Adicciones. 1999; 11: 237-41.
9. Ministerio de Trabajo y Seguridad Social. Ley de Seguridad Social, Ley 100 de 1993. Santafe de Bogotá; 2003. p.78
10. Anand S, Diderichsen F, Evans T, Shkolnikov V, Wirth M. Medición de las disparidades de salud: métodos e indicadores. En: Desafío a la falta de equidad en la salud: de la ética a la acción. Publicación Científica y Técnica Nº 585. Washington: Fundación Rockefeller, Organización Panamericana de la Salud; 2002. p. 54.
11. Céspedes J, Jaramillo Iván, Castaño R. Impacto de la reforma del sistema de seguridad social sobre la equidad en los servicios de salud en Colombia. Cad Saude Publica. 2002; 18: 1003-24.
12. Ministerio de la Protección Social, Consejo Nacional de Seguridad Social en Salud. Acuerdo 267 de 2004. Bogotá: Ministerio de la Protección Social; 2004.
13. Chen L, Berlinguer G. Equidad en la salud en un mundo que marcha hacia la globalización. En: Desafío a la falta de equidad en la salud: de la ética a la acción. Publicación Científica y Técnica Nº 585. Washington: Fundación Rockefeller, Organización Panamericana de la Salud; 2002. p. 44.
14. Bixby L. Spatial access to health care in Costa Rica and its equity: a GIS-based study. Soc Sci Med. 2004; 58: 1271-84.
15. Observatorio de la Seguridad Social. Equidad en salud: panorama de Colombia y situación en Antioquia. Informe del Grupo de Economía de la Salud (GES); 2005. p. 10.
16. Ministerio de Salud. Manual de Actividades, Intervenciones y Procedimientos del Plan Obligatorio de Salud en el Sistema General de Seguridad Social en Salud. Resolución Nº 5261. Bogotá: Ministerio de Salud; 1994.
17. Flórez C, Nupia O. Hoja resumen sobre desigualdades en salud Colombia. Washington: OPS/OMS; 2001.
18. Wellstood K, Wilson K, Eyles J. Reasonable access to primary care: assessing the role of individual and system characte-ristics. Health Place. 2006; 12: 121-30.
19. Ministerio de la Protección Social, Consejo Nacional de Seguridad Social en Salud. Acuerdo Nº 000306 Plan Obligatorio de Salud. Diario Oficial Nº 46.096 agosto 2005.
20. Bradley C, Given CW, Roberts C. Disparities in cancer diagnosis and survival. Cancer. 2001; 91: 178-88.
21. Evans T, Fabienne P. Dimensiones éticas de la equidad en salud. En: Desafío a la falta de equidad en la salud: de la ética a la acción. Publicación Científica y Técnica Nº 585. Washington: Fundación Rockefeller, Organización Panamericana de la Salud; 2002. p. 29.