Síndrome metabólico: definición, historia, criterios
Carlos Andrés Pineda, MD1
«Prediction is very difficult, especially about the future». Niels Bohr
* Profesor Auxiliar, Departamento de Medicina Familiar, Facultad de Salud, Universidad del Valle y Universidad Santiago de Cali, Cali, Colombia. e-mail: capineda1@gmail.comRESUMEN
El síndrome metabólico es un conjunto de factores de riesgo para diabetes mellitus tipo 2 (DM2) y enfermedad cardiovascular, caracterizado por la presencia de resistencia a la insulina e hiperinsulinismo compensador asociados con trastornos del metabolismo de los carbohidratos y lípidos, cifras elevadas de presión arterial, y obesidad. Se hizo una revisión en Medline que arrojó 6, 366 entradas para síndrome metabólico. Desde principios del siglo XX se describieron asociaciones de factores de riesgo. En 1988, Reaven observó que varios factores de riesgo (dislipidemia, hipertensión, hiperglicemia) tendían a estar juntos. Este conjunto lo llamó síndrome X. El término síndrome metabólico como entidad diagnóstica con criterios definidos fue introducida por la OMS en 1998. La prevalencia del síndrome metabólico varía según factores como género, edad, etnia, pero se ubica entre 15% y 40%; es mayor en la población de origen hispano. Existen varios criterios para el diagnóstico de síndrome metabólico. El más conocido es del ATP III, donde se deben cumplir 3 ó más de los siguientes: perímetro abdominal elevado (>102 cm en hombres y >88 cm en mujeres), TG >150 mg/dl, HDL bajo (hombres <40 mg/dl y mujeres HDL <50 mg/dl), TA >130/85 mm Hg, glicemia >110 mg/dl incluyendo diabetes mellitus. Se consideran otros factores como trombogénesis, inflamación, ácido úrico, estrés, cigarrillo, sedentarismo, edad, origen étnico, acantosis nigricans, síndrome de ovario poliquístico, microalbuminuria, hipotiroidismo primario, uso de inhibidores de proteasa para pacientes con VIH, exceso de glucocorticoides endógeno o exógeno.
Palabras clave: Síndrome metabólico; Resistencia a la insulina; Dislipidemia; Obesidad; Hiperglucemia.
Metabolic syndrome: definition, history, criterion
SUMMARY
The metabolic syndrome is a set of risk factors for diabetes mellitus type 2 and cardiovascular disease, characterized by the presence of resistance to the insulin and compensating hiperinsulinemia associate to alterations of the metabolism of carbohydrates and lipids, elevated arterial blood pressure, and obesity. A revision in Medline was made, and gave as a result 6366 entrances for «metabolic syndrome». In the beginnings of the XX century, associations of risk factors were described. In 1988, Reaven observed that several risk factors (dislipidemia, hypertension, hyperglicemia) tended to be together. This set was named syndrome X. The name metabolic syndrome like diagnostic entity with defined criteria was introduced by the WHO in 1998. The prevalence of the metabolic syndrome varies according to some factors such as gender, age, ethnic group, but it is located between 15% to a 40%, being greater in the population of Hispanic origin. Several criteria for the metabolic syndrome diagnosis exist. The most known it is of ATP III, in this case, three factors must be present: high abdominal perimeter (>102 cm in men and >88 cm in women), TG >150 mg/dl, HDL under (men >40 mg/dl y women HDL >0 mg/dl), TA >130/85 mm Hg, glycemia >110 mg/dl including diabetes mellitus.Other factors also considered are: thrombogenesis, inflammation, uric acid, stress, cigarette, sedentariness, age, ethnic origin, acantosis nigricans, polycystic ovary syndrome, microalbuminuria, primary hypothyroidism, use of protease inhibitors for patients with HIV, endogenous or exogenous excess of glucocorticoids.
Keywords: Metabolic syndrome; Insuline resistence; Dislypidemia; Obesity; Hyperglycemic.
El síndrome metabólico (SM) es un tema actual y de debate en la comunidad médica, y su enfoque es esencial, pues se relaciona con las enfermedades que causan mayor mortalidad a nivel mundial, y su incidencia va en aumento. Este es el primero de tres artículos y tratará sobre la historia, la definición y los criterios del SM.
Uno de los grandes problemas que enfrenta actualmente la humanidad, es el hecho de que la evolución biológica no va a la par con la evolución cultural. La maquinaria biológica (estructura tisular-orgánica-corporal, procesos metabólicos, etc.) es la misma de los antecesores de hace miles de miles de años. Pero las costumbres y estilos de vida cambian vertiginosamente. Así, los antepasados debían buscar la comida mediante caza, pesca y recolección, muchas veces en difíciles situaciones ambientales y climáticas, por lo que comían en abundancia una vez, y después podían pasar varios días sin obtener alimento, además de considerar todo el gasto energético que implicaba su consecución. Posteriormente el hombre se hizo agricultor, con lo que los pueblos se pudieron asentar en una región determinada. Con los siglos, las ocupaciones manuales y de alta actividad física disminuyeron, a favor de profesiones y oficios de mayor actividad intelectual, pero por ende más sedentarios. Simultáneamente la disponibilidad de alimentos es cada vez mayor para buena parte de la población y casi sin ningún esfuerzo físico. En la época actual no es extraño, utilizar un vehículo para llegar a un sitio que concentra en un área pequeña todo lo que se necesita para la supervivencia -léase centro comercial-, lo cual obviamente era impensable para los antepasados. También se debe considerar que el tiempo es un recurso cada vez más escaso, y por tanto, el tiempo que se dedica a preparar los alimentos es más exiguo, y así se origina un alud de alimentos rápidos con alto contenido calórico1.
Y todo esto con la misma maquinaria enzimática-metabólica de los homínidos antecesores que debían ir a cazar el mamut, llevarlo por largas distancias hasta sus asentamientos, cocinarlo, comer y después migrar a otra región donde hubiera comida.
Las consecuencias de lo anteriormente descrito se ven en las enfermedades que mayor carga de morbi-mortalidad producen en el mundo entero.
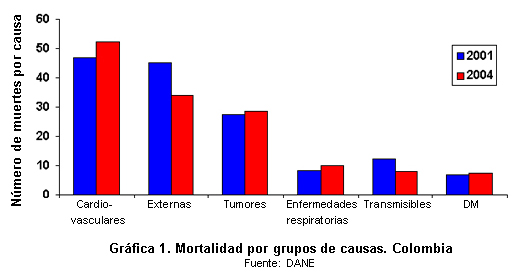
De las estadísticas de causas de mortalidad del DANE2 se puede concluir que cada vez es más alta la mortalidad por causas relacionadas con la enfermedad cardio-cerebrovascular y la diabetes, todas relacionadas con disfunción endotelial y aterosclerosis. Al mismo tiempo disminuyen tanto el peso de las causas externas (homicidios, accidentes y suicidios) como las enfermedades infecciosas (Gráfica 1).

HISTORIA
Cuando se inició la transición epidemiológica y principalmente a partir de los primeros hallazgos sobre los estudios de población de Framingham3, se ha puesto mucho interés a los factores de riesgo para los eventos cardiovasculares. Desde un principio se evidenció la existencia de múltiples factores de riesgo que podían coexistir4.
Pero mucho antes se pueden encontrar informes históricos. En 1761 se publicó «De Sedibus et Causis Morborum per Anatomen Indagatis», donde se describieron las bases anatómicas de muchas enfermedades; aquí Morgani5 identificó la asociación entre obesidad intraabdominal, metabolismo anormal y aterosclerosis extensiva.
En 1923 Kylin6 describe la presencia de hipertensión, hiperglicemia y gota. En 1947, Vague6 informa que la obesidad corporal superior se asocia con ciertas anormalidades metabólicas. En 1963 Reaven et al.6 describieron en pacientes no diabéticos con infarto de miocardio previo, mayores glicemias basales, tolerancia a la glucosa alte-rada e hipertrigliceridemia comparados con controles. Otras investigaciones7 encontraron como defecto común en estas anormalidades la resistencia a la insulina y la hiperinsulinemia compensatoria.
En 1988, Reaven et al.8 observó que varios factores de riesgo (dislipidemia, hipertensión, hiperglicemia) tendían a estar juntos. A este conjunto lo llamó síndrome X, y lo reconoció como factor de riesgo múltiple para la enfermedad cardiovascular. Reaven y otros postularon posteriormente que la resistencia de insulina es la base del síndrome X (por tanto el síndrome también se ha denominado como síndrome de resistencia de insulina).
En 1998 la OMS introdujo el término síndrome metabólico como entidad diagnóstica con criterios definidos9. El ATP III usó este término en su informe de 2001, y se convirtió en la definición más utilizada10.
DEFINICIONES
El SM es un conjunto de factores de riesgo para diabetes mellitus tipo 2 (DM2) y enfermedad cardiovascular (ECV), caracterizado por la presencia de resistencia a la insulina e hiperinsulinismo compensador asociados con trastornos del metabolismo de los carbohidratos y lípidos, cifras elevadas de presión arterial (PA) y obesidad11, 12.
Como se discutirá más adelante, la existencia del SM como entidad nosológica aislada es materia de controversia, según la etiología común del síndrome, pero la mayor evidencia habla del papel central de la resistencia a la insulina (RI)13, 14.
Muchas organizaciones han propuesto criterios para el diagnóstico del SM, como aparece en el Cuadro 1.
El primer esfuerzo por introducir el SM a la práctica clínica lo hizo en 1998 el grupo de la Organización Mundial de la Salud (OMS)9. Este grupo enfatizó el papel central de la RI, que es difícil de medir en la práctica diaria, pero aceptó evidencias indirectas, como la alteración de la glucosa en ayunas y tras carga y la DM2. Entonces según los criterios de la OMS, para diagnosticar el SM, el paciente debe mostrar marcadores de RI, más dos factores de riesgo adicional, que incluyen obesidad {medida por índice de masa corporal (IMC) y/o relación cintura-cadera}, hipertensión, hipertrigliceridemia, nivel de colesterol HDL bajo y microalbuminuria.
En 1999 el European Group for Study of Insulin Resistance (EGIR) propuso sus propios criterios14. Este grupo empleó el término síndrome de resistencia a la insulina, más que el de SM, e introduce como necesaria la demostración de la RI, con medición de niveles plasmáticos de insulina mayores al percentil 75, junto con otros dos factores, que incluyen obesidad central medida por perímetro abdominal, hipertensión, hipertrigliceridemia y/o HDL bajo, y estados de prediabetes {alteración de la glucosa en ayunas (AGA) y/o intolerancia a los carbohidratos (IC)}. Una diferencia importante con el grupo de la OMS, es que excluyen a los pacientes con DM2.
En 2001 el National Cholesterol Education Program (NCEP) Adult Treatment Panel III (ATP III)10, introdujo sus propios criterios para diagnosticar el SM. El panel no hizo necesaria la demostración directa de la RI, ni obligó la presencia de un factor único para el diagnóstico como los anteriores. Pero en su lugar, estableció la presencia de 3 de 5 factores, que incluían obesidad abdominal medida por perímetro abdominal, hipertrigliceridemia, HDL bajo, PA elevada >130/85 mm Hg (no necesariamente en rango de HTA) y glicemia elevada, incluyendo DM. En la definición original del 2001, el punto de corte de la glicemia para ser criterio de SM era de 110 mg/dl (6.1 mmol/l), pero en 2004 con la actualización de la American Diabetes Association se modificó a 100 mg/dl (5.6 mmol/l)13.
En 2003 la American Association of Clinical Endocrinologists (AACE) modificó los criterios del ATP III, para rescatar el papel central de la RI, y de nuevo denominó al síndrome como síndrome de resistencia a la insulina, como el EGIR14.
En su propuesta se volvió al criterio necesario de la RI manifestado por AGA o IC más cualquiera de varios factores según criterio clínico, es decir, que no se daba un mínimo de criterios por cumplir, sino que dejaba a juicio del médico. Estos criterios incluían sobrepeso-obesidad definido por un IMC >25, hipertrigliceridemia, HDL bajo, PA elevada >130/85 mm Hg, glicemia elevada manifestada por AGA o IC pero no incluye DM y otras características de RI (Cuadro 2).

En la posición de la AACE, una vez que se hace el diagnóstico de DM2, no se puede aplicar el término de síndrome de resistencia a la insulina.
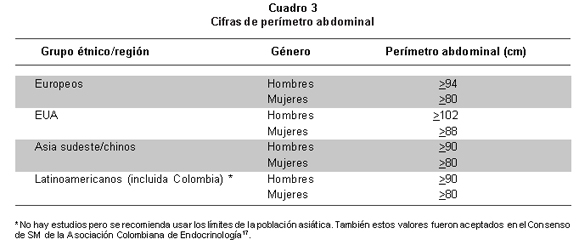
En 2005, la Internacional Diabetes Foundation (IDF) publicó sus propios criterios15. Este grupo deja como criterio necesario la obesidad, enfatiza que la mejor medida es el perímetro abdominal, por su alta correlación con RI16. Sumado a dos de los siguientes criterios: hipertrigliceridemia, HDL bajo, PA elevada >130/85 mm Hg, glicemia >100 mg/dl incluyendo DM. En este documento se reconocen las diferencias étnicas para la obesidad abdominal (Cuadro 3).
En 2005, la American Heart Association (AHA) y el National Heart, Lung and Blood Institute (NHLBI), publicaron sus criterios9. Muy similares a los del ATP III, si se considera que son prácticos en la clínica, y el gran número de estudios que han evaluado los criterios del ATP III. Debe cumplir con tres de los cinco criterios: obesidad central por perímetro abdominal, hipertrigliceridemia o en tratamiento farmacológico, HDL bajo o en tratamiento farmacológico, PA elevada >130/85 ó con anti-hipertensivos, glicemia basal elevada o en tratamiento farmacológico para hiperglicemia. En este documento consideran que en población con perímetro abdominal limítrofe (hombres entre 94 y 101 cm y mujeres entre 80 y 87 cm) pueden exhibir características de la RI como: DM2 en familiar en primer grado de comienzo en <60 años, síndrome de ovario poliquístico, hígado graso, proteína C reactiva (PCR) >3 mg/dl, microalbuminuria, glicemia post-carga alterada, apoB elevada.
EPIDEMIOLOGÍA
La prevalencia del SM varía según factores como género, edad, etnia, pero se ubica entre 15% a 40%, siendo mayor en la población de origen hispano18. En un estudio español19 se comparó la prevalencia del SM en la misma población utilizando tres de los criterios existentes. Aquí se encontró que la prevalencia era mayor en hombres que en mujeres y aumentaba con la edad, sin importar el criterio utilizado. Pero al comparar la prevalencia según el criterio utilizado, éste variaba de forma notable:
1. Criterio OMS: 35.3% (29.8-40.8).
2. Criterio ATP III: 20.2% (15.6-24.8).
3. Criterio EGIR: 24% (19.1-28.9).
No se encontraron estudios en Colombia.
DESCRIPCIÓN DE CADA CRITERIO
Resistencia a la insulina (RI). La RI es un fenómeno fisiopatológico donde se altera la acción biológica de la insulina en los diferentes tejidos de la economía, y provoca una hiperinsulinemia compensatoria. Cuando el organismo no puede mantener esta respuesta de hiperinsulinemia, se desarrolla la DM2. Pero en el caso contrario, si la hiperinsulinemia se sostiene, se desarrollan una serie de alteraciones, principalmente de tipo metabólico, que aumentan el riesgo de sufrir ECV. Estos mecanismos se explicaran con detalle más adelante8.
La mayoría de personas con SM tienen evidencia de RI8, pero como se vio su demostración en los diferentes criterios existentes no está unificada, en algunos es directa, en otros indirecta y en otros no es obligatoria.
El método más usado para demostrar resistencia a la insulina, es la medición de insulina en ayunas, que se correlaciona bien con la captación de glucosa corporal total («whole-body glucose uptake»), pero puede alterarse por la variabilidad individual en la secreción de insulina. Otras medidas son índices derivados de la insulina en ayunas y la glucosa, como el Homeostasis Model Assessment (HOMA), el Quantitative Insulin Sensitivity Check Index (QUICHI) y el Insulin Sensitivity Index (ISI). Estos métodos no se usan mucho en la práctica clínica diaria, y por tanto podrían tener poca reproductibilidad20. Se utilizan otros indicadores indirectos de RI como la glicemia basal y la glicemia post-carga de glucosa.
Obesidad. La relación de la obesidad con la RI, dificulta la valoración del aporte de cada uno de estos fenómenos con el SM. Desde el punto de vista epidemiológico, la creciente epidemia de obesidad, se ha conectado con el aumento en las ECV y el SM. La obesidad se puede definir como un aumento en el porcentaje de grasa corporal total, por encima de un valor estándar, que refleja a nivel celular un aumento en el número y/o tamaño de los adipocitos. Esta situación es por lo general producto de un desequilibrio entre las calorías que se ingieren y las que se gastan. Claro que la obesidad comprende toda una serie de mecanismos biológicos (genéticos, hormonales, inmunológicos, etc.), psicológicos y sociales, que la hacen un fenómeno complejo. En los últimos años, se le ha dado mucha importancia a la distribución del tejido adiposo, más que a su volumen per se. Existe buena evidencia que asocia la obesidad central o superior al riesgo cardiovascular y metabólico, por su alta relación con grasa perivisceral. La grasa intra-abdominal o visceral es un factor de riesgo independiente de RI, intolerancia a la glucosa, dislipidemia e hipertensión, todos criterios del SM21.
Varios estudios evidencian que la grasa intra-abdominal, medida por la circunferencia abdominal se asocia de manera independiente con cada uno de los criterios del SM, y sugieren que puede tener un papel central en la patogénesis del SM22.
Existen varios métodos indirectos para descubrir la obesidad, que se evaluaron en el último consenso de la US Preventive Services Task Force23.
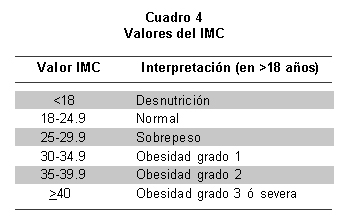
El IMC es la medida más utilizada y con mayor evidencia sobre su relación con eventos adversos en salud, tiene una correlación con grasa corporal alta (r=0.7-0.8)23, 24. Que se calcula al dividir el peso en kg sobre la talla en metros al cuadrado (IMC=P/T2). La interpretación de los valores se da en el Cuadro 4.
El perímetro abdominal (PA) y la relación cintura/cadera evalúa la adiposidad central. Se recomienda utilizar más el PA23.
Como se mencionó en el Cuadro 3 los límites del PA, se deben interpretar de acuerdo con el origen étnico y geográfico, y aunque no existen estudios directos en hispanos, se ha considerado que deben tener los mismos valores de las personas originarias del sudeste asiático, porque muestran un riesgo similar en los diversos estudios.
Existe controversia sobre el valor adicional del PA sobre el IMC. En la población del NHANES se encontró un índice de correlación r=0.9 entre el IMC y el PA25. Pero se cuestiona la falta de estandarización de la medición del PA.
En este mismo artículo se describe el protocolo de medición en el estudio de NHANES: el paciente está en bipedestación, el examinador se coloca a su derecha y dibuja una marca justo encima del borde lateral superior de la cresta ilíaca derecha, justo en la línea medioaxilar. La cinta métrica se pone en un plano horizontal alrededor del abdomen, justo encima de esta marca, ajustándola cómodamente a la piel, pero sin comprimirla. La medición se hace durante la inspiración normal mínima.
En el Cuadro 3, el punto de corte del PA para la población de Colombia, no se documentó bien, pero hay dos estudios26, 27, uno en hombres colombianos y otro en hombres ecuatorianos, que encuentran que el nivel de 88 a 90 cm es el más adecuado
Dislipidemia. La dislipidemia del SM es otra importante característica, que se incluye en todos los criterios planteados hasta el momento. Se considera que la dislipidemia asociada com el SM es altamente aterogénica28 y se caracteriza por:
1. Hipertrigliceridemia: TG >150 mg/dl
2. Colesterol de baja densidad disminuido:
a. H: HDL <40 mg/dl
b. M: HDL <50 mg/dl
3. Lipoproteínas de baja densidad (LDL) pequeñas y densas
4. Aumento de ácidos grasos libres en plasma
5. Aumento de apolipoproteína B
Las dos primeras alteraciones se evalúan de rutina en la práctica clínica, pero las otras no, y no se incluyen en los criterios de las diferentes organizaciones; pero, diversos estudios demuestran su relación con el SM y la ECV.
El HDL bajo y los triglicéridos elevados son predictores independientes de riesgo cardiovascular en pacientes con SM29. La combinación de HDL bajo y glicemia basal elevada ha demostrado ser predictor de enfermedad coronaria.
En un estudio de McLaughlin et al.30 en adultos sanos con sobrepeso y obesidad, se estudiaron marcadores prácticos de RI, y se encontró que los triglicéridos >130 mg/dl y la relación TG/HDL >3 están altamente correlacionados con RI, y alcanzan una sensibilidad y especificidad comparables con los criterios del ATP III para RI.
Presión arterial. Actualmente existe amplia evidencia de la asociación lineal del aumento de PA, con el riesgo cardiovascular. Varios estudios relacionan la RI con el aumento de la PA. Desde el ATP III, se tiene como criterio una PA >130/85 mm Hg. Aunque este nivel puede parecer arbritario, surge de creciente evidencia, que demuestra riesgo cardiovascular desde niveles de PA menores que las requeridas para diagnosticar hipertensión arterial (HTA)31, 32. El riesgo de ECV comienza desde la PA de 115/75 mm Hg, y con cada incremento de 20 mm Hg en la presión sistólica ó 10 mm Hg en la presión diastólica, se dobla el riesgo cardiovascular.
El nivel de 130/85 mm Hg, es el mismo planteado como límite para personas con condiciones patológicas que impliquen alto riesgo como nefropatía, accidente cerebrovascular o coronario previo31, 32.
En el momento que se publicaron los criterios del ATP III (2001), estaba vigente el sexto Comité Nacional Conjunto de HTA, que consideraba como cifras normales hasta 130/85 mm Hg, y los valores de PAS 130-139 mm Hg y de PAD 85-89 mm Hg como normales altos. En 2003 se publicó el séptimo Comité Nacional Conjunto de HTA31, que creó la categoría de pre-hipertensión a partir de cifras de 120/80 mm Hg, aunque las guías de manejo de la HTA de las Sociedades Europeas de HTA y Cardiología publicadas el mismo año32, mantuvieron la clasificación previa. Las posiciones publicadas posteriormente no han cambiado el criterio del ATP III, de una PA >130/85 mm Hg.
Glicemia. La presencia de DM 1 ó 2, aumenta el riesgo de la EVC ampliamente8. También existe evidencia que relaciona la intolerancia a los carbohidratos (IC) y la alteración de la glucosa en ayunas (AGA) con un aumento en el riesgo cardiovascular; aunque el último en menor proporción33. En 2003 la American Diabetes Association disminuyó el valor normal de glucosa a 100 mg/dl, y los criterios de SM posteriores adoptaron esta cifra11.
La glicemia basal es la variable con el mayor valor predictivo positivo, y su valor entre 110 y 126 mg/dl es altamente predictivo para RI/hiperinsulinemia. Pero este indicador no es tan sensible, por lo que la mayoría de personas con RI/hiperinsulinemia tendrán una glicemia basal <110 mg/dl34.
Pero si se tiene en cuenta el criterio de la ADA de 2003, y se considera la glicemia >100 mg/dl como indicador de RI, se aumentará su sensibilidad, pero sin olvidar que se disminuye su valor predictivo positivo (más individuos sin RI se calificarán como tal).
La medición sólo de glicemia basal, para identificar RI y RCV, es poco sensible, aunque muy específica. Parece ser más útil la medición de glicemia tras una carga de 75 g de glucosa, con valores >140 mg/dl (>7.7 mmol/l)35.
Como se pudo ver en el Cuadro 1, algunas organizaciones incluyen los pacientes con DM en los criterios de SM, y otras no. Este es un punto de discusión que se abordará más adelante.
OTROS
Trombogénesis. El SM se asocia con un estado protrombótico, aumento del fibrinógeno y el inhibidor del activador del plasminógeno (PAI-1)36. El PAI 1 es un marcador de fibrinolisis alterada y aterotrombosis. El aumento del PAI-1 se ha demostrado en pacientes en enfermedad coronaria y accidentes cerebro-vasculares37. Pero no existe claridad sobre el valor de agregar las mediciones de estos factores en la práctica clínica.
Inflamación. Se sabe que el SM es un factor de riesgo para ECV, y por tanto para aterosclerosis. La aterosclerosis es un proceso inflamatorio, y se asocia con marcadores de inflamación38. Existe evidencia importante de una relación entre el SM y la inflamación. Varios estudios39, 40 demuestran una asociación entre el SM y/o la RI y el aumento de la PCR, un conocido marcador de inflamación. (hsCRP o PCR de alta sensibilidad).
Las guías de la American Heart Association (AHA) y el Center for Disease Control (CDC)40 recomiendan a los médicos la medición del hsCPR, además del perfil lipídico en los individuos con riesgo moderado (riesgo de Framingham 10%-20%) para ECV, y los clasifica de la siguiente manera según el resultado de la hsCPR: <1 mg/dl (riesgo bajo), 1-3 mg/dl (riesgo moderado), y >3 mg/dl (riesgo alto). La recomendación para filtrar o cribar la población general se deja a discreción del médico. En prevención secundaria (personas que ya han tenido un percance coronario o algo semejante), la hsCRP se correlaciona con mayor riesgo de un nuevo accidente, pero esta situación no altera el manejo establecido del enfermo, y por tanto no tendría impacto clínico.
En este mismo informe del CDC40, se recomienda que la hsCRP no se mida si hay presencia de infección aguda o trauma, y si el valor es >10 mg/dl se repita a las 2 semanas. Si el valor persiste >10 mg/dl, se deben descartar causas infecciosas o inflamatorias. Aunque su papel como asociación causal es tema de controversia, y se cuestiona si es más una consecuencia que una causa.
En un artículo41 publicado en 2004, dentro de un estudio poblacional en Islandia, se evaluó el papel predictor de la PCR y otros marcadores de inflamación (velocidad de eritrosedimentación y factor de von Willebrand), además de comparar los meta-análisis hechos hasta esa fecha. En el estudio los distintos marcadores de inflamación tuvieron correlación significativa con los accidentes cardiovasculares, pero no agregaban un aumento significativo en el riesgo sobre los factores tradicionales, según se pueden medir en escalas validadas como la de Framingham.
Pero, ¿la PCR añade valor pronóstico al SM? Esta interesante pregunta se hizo en el estudio de Ridker et al.42 donde se comparaban los niveles de hsCRP en personas con 0, 1, 2, 3, 4 ó 5 características del SM. Los niveles de hsCRP aumentaban de modo lineal con el número encontrado de características de SM, pero además el riesgo relativo de accidentes cardiovasculares era mayor de manera significativa para los enfermos con hsCRP >3 mg/dl, en cada uno de los grupos según el número visto de características del SM.
Otro punto interesante de revisar, según Ballantyne et al.43, es el papel de la PCR como predictor de riesgo en pacientes con LDL (principal lipoproteína asociada con ECV) en valores normales, como se pudo evidenciar en el estudio ARIC, donde en el grupo de pacientes con LDL <130 mg/dl, la PCR elevada y la lipoproteína-asociada fosfolipasa A2 (Lp-PLA2) se asociaban significativamente con riesgo CV.
En otro estudio44 se comparó en forma directa la hsCPR y el LDL en más de 8, 000 mujeres sanas, y se encontró que las dos variables se correlacionaban de modo mínimo, pero cada una tenía una fuerte relación con la incidencia de accidentes cardiovasculares, en forma independiente de otros factores de riesgo. Esto significaría que cada una de las variables identificaría grupos de riesgo distintos. Otro hallazgo interesante es 77% de las ECV ocurrieron en mujeres con LDL <160 mg/dl, y 46% con LDL <130 mg/dl. Al analizar la CRP ajustada para cada integrante de la escala de Framingham se obtuvo un efecto independiente45.
Otros marcadores de inflamación que se han estudiado, y han tenido asociación con riesgo cardiovascular son nivel de leucocitos en el hemograma, velocidad de eritrosedimentación, citoquinas, factor de necrosis tumoral, moléculas de adhesión, pero su utilidad clínica todavía es discutible.
Como se puede ver, existe amplia evidencia de la correlación de marcadores de inflamación, principalmente la PCR con el riesgo cardiovascular, pero hay pruebas que son tema de discusiones para probar la ventaja de su inclusión como factor de riesgo independiente, y por tanto como un criterio adicional del SM.
Acido úrico. La insulina disminuye la producción de ácido úrico y aumenta su depuración renal. Dentro del estudio ARIC43, se estudiaron factores que predisponían a hiperinsulinemia, y se halló que la hiperuricemia (>6.4 mg/dl) se asociaba positivamente con hiperinsulinemia y SM, pues viene a ser un factor demostrable que indica alta probabilidad de desarrollar hiperinsulinemia y SM.
Estrés. El conocimiento popular asocia el estrés con el riesgo cardiovascular, pero comparado con otros factores de riesgo, es difícil de medir objetivamente. Además el estrés es un conjunto de elementos complejos. En un estudio prospectivo de cohortes con más de 10, 000 personas, se encontró relación entre el nivel de estrés laboral y la presencia del SM, independiente de otros factores de riesgo46. Un metaanálisis de estudios de cohorte47 sostiene la asociación entre factores psicosociales como personalidad tipo A, depresión, ansiedad, pobre apoyo social y los accidentes cardiovasculares. Con la evidencia actual se puede considerar al estrés como un factor de riesgo cardiovascular y asociado con el SM, pero es un criterio difícil de medir, con elementos complejos, y por tanto difícil de incluir como criterio del SM.
Cigarrillo. También en el estudio ARIC43, donde se analizaron factores que predisponían a hiperinsulinemia, se encontró que el tabaquismo se asociaba positivamente con hiperinsulinemia y SM futuro.
Sedentarismo. Hay pruebas de que el acondicionamiento cardio-pulmonar tiene una asociación inversa con la incidencia de SM48. No existe evidencia suficiente que respalde al sedentarismo como factor de riesgo independiente, pero es esencial interrogar sobre el nivel de actividad física, pues el sedentarismo favorece la aparición de otros factores de riesgo claros para el SM como la obesidad. Los estudios que abordan el sedentarismo y la actividad física, emplean instrumentos de medición que no son fácilmente aplicables en la práctica diaria.
Síndrome de ovario poliquístico. Se asocia con RI y riesgo cardiovascular y metabólico, y tiene características similares al SM49.
Edad. Es claro que la incidencia de SM aumenta con la edad, al igual que el riesgo cardiovascular. Este hecho se puede deber a un efecto acumulativo de los factores etiológicos, o un proceso propio del envejecimiento. Pero es importante destacar la presencia creciente de SM en adolescentes y adultos jóvenes. Se informan cifras en EUA de 30% en >40 años y 40% en >60 años50.
Microalbuminuria. La microalbuminuria es un factor de riesgo cardiovascular independiente y se incluye en los criterios del ATP III8.
Otras condiciones. Algunas enfermedades asociadas con SM son acantosis nigricans, hipotiroidismo primario, uso de inhibidores de proteasa para pacientes con VIH, exceso endógeno o exógeno de glucocorticoides14.
Origen étnico. El SM es más común entre hispanos y mujeres afro-descendientes. La susceptibilidad a factores de riesgo específicos del SM varía: dislipidemia en blancos caucásicos de origen europeo, HTA en negros y asiáticos, diabetes en hispanos, nativos de las islas del Pacífico y nativos americanos18.
REFERENCIAS
1. Vélez LF, Gracia B. La selección de los alimentos: una práctica compleja. Colomb Med. 2003; 34: 92-6.
2. Departamento Administrativo Nacional de Estadística (DANE). (fecha de acceso julio 19 de 2006). Disponible en: www.dane.gov.co/index.php?option=com_content&task =category§ionid=16&id=217&Itemid=647
3. Cupples LA, D'Agostino RB. Section 34: Some risk factors related to the annual incidence of cardiovascular disease and death in pooled repeated biennial measurements. In: Kannel WB, Wolf PA, Garrison RJ, editors. Framingham Heart Study: 30 year follow-up. Bethesda: US Department of Health and Human Services; 1987.
4. Meisinger C, Koletzko B, Heinrich J. Metabolic syndrome: Older than usually assumed, but still too young to die. Clin Chem. 2006; 52: 897-8.
5. Enzi G, Busetto L, Inelmen EM, Coin A, Sergi G. Historical perspective: visceral obesity and related comorbidity. In: Joannes Baptista. Morgagni's ‘De sedibus et causis morborum per
anatomen indagata'. Int J Obes Relat Metab Disord. 2003; 27: 534-5.
6. Reaven G, Calciano A, Cody R, Lucas C, Millar R. Carbohydrate intolerant and hyperlipemia in patients with myocardial infarction without known diabetes mellitus. J Clin Endocrinol Metab. 1963; 23: 1013-23.
7. Olefsky JM, Farquhar JW, Reaven GM. Reappraisal of the role of insulin in hypertriglyceridemia. Am J Med. 1974; 57: 551-60.
8. Reaven GM. Banting lecture 1988: role of insulin resistance in human disease. Diabetes. 1988; 37: 1595-607.
9. Alberti KG, Zimmet PZ. Definition, diagnosis and classification of diabetes mellitus and its complications. Part 1: diagnosis and classification of diabetes mellitus provisional report of a WHO consultation. Diabet Med. 1998; 15: 539-53.
10. Third report of the National Cholesterol Education Program (NCEP) expert panel on detection, evaluation, and treatment of high blood cholesterol in adults (Adult Treatment Panel III). Final report. Circulation. 2002; 106: 3143-421.
11. Grundy S, Cleeman J, Daniels S, Donato K, Eckel R, Franklin B, et al. AHA/NHLBI Scientific statement. Diagnosis and management of the metabolic syndrome. Circulation. 2005; 112: 2735-52.
12. Balkau B, Charles MA. Comment on the provisional report from the WHO consultation. European Group for the Study of Insulin Resistance (EGIR). Diabet Med. 1999; 16: 442-3.
13. Genuth S, Alberti KG, Bennett P, Buse J, Defronzo R, Kahn R, et al. Expert Committee on the Diagnosis and Classification of Diabetes Mellitus-American Diabetes Association. Follow-up report on the diagnosis of diabetes mellitus. Diabetes Care 2003; 26: 3160-7.
14. Einhorn D, Reaven GM, Cobin RH, Ford E, Ganda OP, Handelsman Y, et al. American College of Endocrinology position statement on the insulin resistance syndrome. Endocr Pract. 2003; 9: 237-52.
15. International Diabetes Federation. The IDF consensus worldwide definition of the metabolic syndrome. (fecha de acceso julio 22 de 2006). Disponible en: http://www.idf.org/webdata/docs/IDF_Metasyndrome_definition.pdf
16. Pouliot MC, Després JP, Lemieux S, Moorjani S, Bouchard C, Trembloy A, et al. Waist circumference and abdominal sagittal diameter: best simple anthropometric indexes of abdominal visceral adipose tissue accumulation and related cardiovascular risk in men and women. Am J Cardiol. 1994; 73: 460-8.
17. Asociación Colombiana de Endocrinología. (fecha de acceso en julio 22 de 2006). Disponible en: http://www.endocrino. org.co/ronda.htm
18. Ford ES, Giles WH, Dietz WH. Prevalence of the metabolic syndrome among U.S. adults: findings from the third National Health and Nutrition Examination Survey. JAMA 2002; 287: 356-64.
19. Martínez-Candela J, Franch-Nadal J, Romero-Ortiz J, Cánovas-Domínguez C, Gallardo-Martín A, Páez-Pérez M. Prevalence of metabolic syndrome in the adult population of Yecla (Murcia). Degree of agreement between three definitions. Aten Primaria. 2006; 38: 72-9.
20. Katz A, Nambi SS, Mather K, Baron AD, Follmann DA, Sullivan G, Quon MJ. Quantitative insulin sensitivity check index: a simple, accurate method for assessing insulin sensitivity in humans. J Clin Endocrinol Metab. 2000; 85: 2402-10.
21. Carr D, Utzschneider K, Hull R, Kodama K, Retzlaff BM, Bruozel JA, et al. Intra-abdominal fat is a major determinant of the national cholesterol education program adult treatment panel criteria for the metabolic syndrome. Diabetes. 2004; 53: 2087-94.
22. Wagenknecht L, Langefeld C, Scherzinger A, Norris J, Haffner S, Saad M, et al. Insulin sensitivity, insulin secretion, and abdominal fat: the Insulin Resistance Atherosclerosis Study (IRAS) Family Study. Diabetes. 2003; 52: 2490-6.
23. McTigue K, Harris R, Hemphill B, Lux L, Sutton S, Bunton A, et al. Screening and interventions for obesity in adults: Summary of the evidence for the U.S. Preventive Services Task Force. Ann Intern Med. 2003; 139: 933-49.
24. Calle EE, Thun MJ, Petrelli JM, Rodríguez C, Heath CWJr. Body-mass index and mortality in a prospective cohort of U.S. adults. N Engl J Med. 1999; 341: 1097-105.
25. Ford ES, Mokdad AH, Giles WH. Trends in waist circumference among US adults. Obes Res. 2003; 11: 1223-31.
26. Pérez M, Casas JP, Cubillos-Garzón LA, Serrano NC, Silva F, Morillo CA, et al. Using waist circumference as a screening tool to identify Colombian subjects at cardiovascular risk. Eur J Cardiovas Preven Rehab. 2003; 10: 328-35.
27. López-Jaramillo P, Rueda-Clausen CF, Silva FA. The utility of different definitions of metabolic syndrome in an Andean population. Intl J Cardiol. 2007; 116: 421-22.
28.
Sattar N, Williams
K, Sniderman
A, D'Agostino
R, Haffner
S. Comparison of the
associations of apolipoprotein B and non-high-density lipoprotein cholesterol
with other cardiovascular risk factors in patients with the metabolic syndrome
in the insulin resistance atherosclerosis study.
Circulation.
2004; 110: 2687-93.
29. Ninomiya JK, L'Italien G, Criqui MH, Whyte JL, Gamst A, Chen RS, et al. Association of the metabolic syndrome with history of myocardial infarction and stroke in the third national health and nutrition examination survey. Circulation. 2004; 109: 42-6.
30. McLaughlin T, Abbasi F Cheal K, Chu J, Lamendola C, Reaven G. Use of metabolic markers to identify overweight individuals who are insulin resistant. Ann Intern Med. 2003; 139: 802-9.
31. US Department of Health and Human Services. National Institute of Health, National High Blood Pressure Education Program. The Seventh Report of the Joint National Committee on Prevention, Detection and Treatment of High Blood Pressure. [en línea]. May 2003. [fecha de acceso 24 julio de 2006]. Disponible en: www.nhlbi.nih.gov/guidelines/hypertension/jnc7full.htm
32. 2003 European Society of Hypertension. European Society of Cardiology guidelines for the management of arterial hypertension. J Hypertens. 2003; 21: 1011-53.
33. The DECODE Study Group, the European Diabetes Epidemiology Group: Glucose tolerance and cardiovascular mortality: comparison of fasting and 2-hour diagnostic criteria. Arch Intern Med. 2001; 161: 397-404.
34. The DECODE Study Group, on behalf of the European Diabetes Epidemiology Group: Is the current definition for diabetes relevant to mortality risk from all causes and cardiovascular and noncardiovascular diseases? Diabetes Care. 2003; 26: 688-96.
35. Reaven G. Metabolic syndrome pathophysiology and implications for management of cardiovascular disease. Circulation. 2002; 106: 286-8.
36. Sakkinen PA, Wahl P, Cushman M, Lewis MR, Tracy RP. Clustering of procoagulation, inflammation, and fibrinolysis variables with metabolic factors in insulin resistance syndrome. Am J Epidemiol. 2000; 152: 897-907.
37. Festa A, D'Agostino R, Tracy RP, Haffner SM. Elevated levels of acute phase proteins and PAI-1 predict the development of type 2 diabetes: the insulin resistance atherosclerosis study. Diabetes. 2002; 51: 1131-7.
38. Ross R. Atherosclerosis -an inflammatory disease. N Engl J Med. 1999; 340: 115-26.
39. Lowe GD, Rumley A, Wannamethee SG. Haemostatic abnormalities associated with obesity and the metabolic syndrome. J Thromb Haemost. 2005; 3: 1076-8.
40. Pearson TA, Mensah GA, Alexander RW, Anderson JL, Cannon RO, Criqui M, et al. Center for Disease Control and Prevention and the American Heart Association. Markers of inflammation and cardiovascular disease: application to clinical and public health practice -a statement for healthcare professionals from the Centers for Disease Control and Prevention and the American Heart Association. Circulation. 2003; 107: 499-511.
41. Danesh J, Wheeler JG, Hirschfield GM, Eda S, Eiriksdottir G, Rumley A, et al. PCreactive protein and other circulating markers of inflammation in the prediction of coronary heart disease. N Engl J Med. 2004; 350: 1387-97.
42. Ridker P, Buring J, Cook N, Rifai N. PC-reactive protein, the metabolic syndrome, and risk of incident cardiovascular events an 8-year follow-up of 14719 initially healthy American women. Circulation. 2003; 107: 391-7.
43. Ballantyne CM, Hoogeveen RC, Bang H, Coresh J, Folsom AR, Heiss G, et al. Lipoprotein-associated phospholipase A2, high-sensitivity C-reactive protein, and risk for incident coronary heart disease in middle-aged men and women in the Atherosclerosis Risk in Communities (ARIC) study. Circulation. 2004; 109: 837-42.
44. Ridker P, Rifai N, Rose L, Buring J, Cook N. Comparison of C-reactive protein and low-density lipoprotein cholesterol levels in the prediction of first cardiovascular events. N Engl J Med. 2002; 347: 1557-65.
45. Carnethon MR, Fortmann SP, Palaniapan L, Duncan BB, Schmidt MI, Chambless LE. Risk Factors for progression to incident hyperinsulinemia: the atherosclerotic risk in communities study, 1997-1998. Am J Epidemiol. 2003; 158: 1058-67.
46. Rosengren A, Hawken S, Ounpuu S, Sliwa K, Zubaid M, Almahmeed WA, et al. Association of psychosocial risk factors with risk of acute myocardial infarction in 11, 119 cases and 13, 648 controls from 52 countries (the INTERHEART study): case-control study. Lancet. 2004; 364: 953-62.
47. Hemingway H, Marmot M. Psychosocial factors in the aetiology and prognosis of coronary heart disease: systematic review of prospective cohort studies. BMJ. 1999; 318: 1460-17.
48. LaMonte MJ, Barlow CE, Jurca R, Kampert JB, Church TS, Blair SN. Cardiorespiratory fitness is inversely associated with the incidence of metabolic syndrome: a prospective study of men and women. Circulation. 2005; 112: 505-12.
49. Lord J, Flight I, Norman R. Metformin in polycystic ovary syndrome: systematic review and meta-analysis. BMJ. 2003; 327: 951-7.
50. Smith S, Clark L, Cooper R, Daniels S, Kumanyika S, Ofili E, et al. Discovering the full spectrum of cardiovascular disease minority health summit 2003 Report of the obesity, metabolic syndrome, and hypertension writing group. Circulation. 2005; 111: e134-e9.