Reacciones y eventos adversos por medicamentos en ancianos que consultan un servicio de urgencias*
José Mauricio Ocampo, MD1, José Arnoby Chacón, MD, MSP2, José Fernando Gómez, MD3, Carmen Lucía Curcio, Ter. Ocup4, Francisco Javier Tamayo, MD5
* Esta investigación recibió el premio al mejor trabajo libre presentado a concurso durante el Sexto Congreso de la Asociación Colombiana de Gerontología y Geriatría, llevado a cabo en Bogotá, en agosto de 2004.
1. Profesor Asistente, Departamento de Medicina Familiar, Escuela de Medicina, Facultad de Salud, Universidad del Valle. Docente, Universidad Libre, Programa de Medicina, Área de Ciencias Sociales y Comunitarias, Cali, Colombia. e-mail: jmocampo2000@yahoo.com.ar
2. Profesor Asociado, Departamento Clínico Quirúrgico, Facultad de Ciencias de la Salud, Universidad de Caldas, Manizales, Colombia. e-mail: arnobychacon@gmail.com
3. Profesor Asociado, Departamento Clínico Quirúrgico, Facultad de Ciencias de la Salud, Programa de Investigaciones en Gerontología y Geriatría, Universidad de Caldas, Manizales, Colombia. e-mail: josefergomez@une.net.co
4. Profesora Asistente, Departamento de Acción Física Humana, Facultad de Ciencias de la Salud, Programa de Investigaciones en Gerontología y Geriatría, Universidad de Caldas, Manizales, Colombia. e-mail: carmen.lucia.curcio@USherbrooke.ca
5. Profesor Auxiliar, Programa de Odontología, Escuela de Odontología, Facultad de Salud, Universidad del Valle, Cali, Colombia. e-mail: hilarion@telesat.com.co
Recibido para publicación junio 1, 2007 Aceptado para publicación abril 18, 2008
RESUMEN
Objetivo: Determinar eventos adversos y reacciones adversas medicamentosas en ancianos que consultan a un servicio de urgencias.
Diseño: Estudio observacional comparativo de corte transversal.
Pacientes y métodos: Se estudiaron 400 pacientes (>60 años) que consultaron al servicio de urgencias del Hospital de Caldas (Manizales, Colombia) (marzo-mayo 2004). Se evaluaron variables demográficas, diagnóstico primario al ingreso, enfermedades asociadas, uso de medicamentos, el estado funcional (índice de Barthel) y el tipo y severidad de los eventos y reacciones adversas a medicamentos. Se realizo análisis bivariado y regresión logística.
Resultados: El promedio de edad fue 72.8±8.2 años en su mayoría mujeres (52.3%). La frecuencia de eventos y reacciones adversas a medicamentos fue 6.8%. Los sistemas orgánicos comprometidos más frecuentes fueron gastrointestinal (48.1%), endocrino y metabólico (37%). El 28.3% no tomaban medicamentos. El promedio de uso de medicamentos por paciente fue 2.9±1.7. Los grupos de medicamentos más utilizados fueron antiplaquetarios, hipoglicemiantes, diuréticos, analgésicos-AINEs y cardiovasculares. En el análisis bivariado el estado funcional y el número de medicamentos se asociaron con los eventos y reacciones adversas a medicamentos (OR=3.5 IC 95% 1.58-7.87, OR=3.5, IC 95% 1.6-7.82; respectivamente), sin embargo, en el análisis multivariado el número de enfermedades asociadas fue la única variable asociada (OR=3.2, IC 95% 1.95-5.42).
Conclusiones: Los eventos y reacciones adversas a medicamentos son una causa frecuente, importante y no bien estudiada de ancianos que consultan los servicios de urgencia. El número de enfermedades fue el principal determinante de riesgo de ingreso al servicio de urgencias.
Palabras clave: Admisión a urgencias; Anciano; Eventos relacionados con medicamentos;
Reacciones adversas por medicamentos.
Adverse drug reactions and adverse drug events in elderly patients consulting a hospital emergency unit
SUMMARY
Objective: To determine adverse drug events (ADE) and adverse drug reactions (ADR) in elderly patients consulting a third level hospital emergency unit (EU).
Design: Cross sectional study.
Patients and methods: Four hundred patients aged sixty years or older consulting the EU (Caldas Hospital, Manizales, Colombia) (March-May 2004). Data on demographic characteristics, primary diagnosis, associated conditions and evaluation of medications intake were taken from the clinical records. Functional state was measured according with Barthel’s index. Type and severity of ADE and ADR were categorized. Algorithms were used for ADR operational assessment.
Results: The mean of age of patients was 72.8±8.2 years, and 52.3% were females. Frequency of ADE and ADR was 6.8%. Organic systems affected were 48.1% gastrointestinal, 37% endocrine and metabolic. 28.3% of the patients were not on medication. Mean use of medications per patient was 2.9±1.7. Type of medications involved, in order of frequency, was antiplatelet, hypoglicemic, diuretic, NSAIDs and cardiovascular. Intake of medication (Odds Ratio (OR)=3.52, (IC95% =1.58-7.87), and functional status (OR=3.54 (IC95% = 1.6-7.82) were associated factors for emergency unit admission for ADE or ADR. In the logistic regression the presence of an associated illness constituted the only independent associated factor for hospitalization (OR=3.2 IC 95% 1.95-5.42).
Conclusions: ADE and ADR are frequent, important and not well studied causes for consultation of elderly patients at the EU. The number of associated illness was the main risk factor for hospitalization by ADE or ADR.
Keywords: Emergency hospitalization; Elderly; Adverse drug events; Adverse drug reactions.
Los ancianos constituyen el grupo de población que está en mayor crecimiento y que consumen una elevada cantidad de medicamentos en comparación con la población de jóvenes, por lo cual los eventos adversos medicamentosos (EAM) y las reacciones adversas medicamentosas (RAM) constituyen un reto para el médico y un problema para la salud pública1.
Los EAM y RAM producen entre 2% y 5% de todas las admisiones hospitalarias2, 3 son responsables de 5% a 10% de todos los gastos hospitalarios4-6 prolongan la estancia hospitalaria e incrementan la morbilidad y la mortalidad2, 7. Los médicos y enfermeras sólo detectan entre 5% y 15% de los EAM cuando utilizan evaluaciones sistematizadas por computador7, 8.
Varios estudios han medido la frecuencia de ingreso a servicios de urgencia por enfermedades relacionadas con medicamentos9-13. Estas investigaciones han mostrado que los EAM se presentan entre 0.86% y 4.3% de los ingresos de personas adultas en los servicios de urgencia. Una de ellas omitió causas importantes de EAM10, y otra no utilizó una estrategia estandarizada para la detección de EAM12.
Por otra parte, pocos estudios se han enfocado en grupos de pacientes de alto riesgo o de población geriátrica. Los ancianos son un grupo vulnerable para el desarrollo de EAM y RAM. Entre los factores predisponentes se han encontrado: disminución en la reserva funcional14, cambios en la farmacocinética y farmacodinamia que se asocian con el envejecimiento y el gran número de enfermedades crónicas que llevan a la necesidad de múltiples tratamientos y esquemas farmacológicos15-17.
La pregunta de investigación de este estudio fue ¿Cuáles son los factores que se asocian con la presencia de RAM y EAM en ancianos que ingresan a un servicio de urgencias (SU)? El objetivo fue determinar la frecuencia, manifestaciones clínicas, medicamentos y factores asociados con EAM y RAM en ancianos que consultan el SU de una institución de referencia de tercer nivel de atención.
PACIENTES Y MÉTODOS
Se evaluaron 400 pacientes con edad >60 años, que consultaron al SU del Hospital de Caldas entre los meses de marzo a mayo de 2004. El Hospital de Caldas es un centro de referencia de tercer nivel, ubicado en la ciudad de Manizales, región andina de Colombia, que tiene una población de 400,000 habitantes. Dentro de las primeras 24 horas de ingreso del paciente al SU se revisó la historia clínica y se entrevistó al paciente o a un familiar para obtener información acerca de su funcionalidad en actividades básicas cotidianas (ABC), consumo y su adherencia a los medicamentos.
Se evaluaron estas variables sociodemográficas: edad, sexo, estado civil, escolaridad y afiliación al sistema de salud; como variables clínicas: diagnóstico de ingreso y enfermedades asociadas (comorbilidad) con el motivo de consulta en el SU que se habían consignado en la historia clínica, y se analizaron por grupos de entidades. Se tomaron datos referentes a la anamnesis farmacológica: medicamentos utilizados, tipo de prescripción y régimen de dosis, agrupados según características farmacológicas.
Clasificación de los eventos y reacciones medicamentosas. Un EAM se definió como cualquier daño resultante de la administración de un medicamento6, e incluye interacciones medicamentosas, errores de prescripción, reacciones por suspensión de medicamentos y RAMs, definidas de acuerdo con las guías de la Organización Mundial de la Salud (OMS), como cualquier efecto perjudicial que ocurre tras la administración de un fármaco a las dosis normales utilizadas en la especie humana, para la profilaxis, el diagnóstico o el tratamiento de una enfermedad o para la modificación de alguna función fisiológica18.
Para clasificar los Tipos de RAM se utilizó la propuesta en 1991 por Rawlins y Thompson19 y se dividieron en:
tipo A: producida por efectos aumentados o exagerados de un fármaco. Entre las reacciones de este tipo se encuentran:
. Toxicidad: relacionada con la acción terapéutica primaria en el blanco primario de su acción.
. Efecto colateral: asociado con la acción terapéutica primaria en un sitio distinto del blanco primario de acción.
. Efecto secundario: producido por un efecto farmacológico diferente de la acción terapéutica primaria del medicamento.
Tipo B: no relacionadas con la acción farmacológica del medicamento y que se presentan en ciertos individuos susceptibles. Entre las reacciones de este tipo se encuentran:
. Intolerancia: originada por la presencia de un umbral bajo de reacción ante un medicamento determinado.
. Reacción por la idiosincrasia propia: reacciones que no se pueden explicar en términos de la farmacología conocida del medicamento.
. Alergia: causada por reacciones de origen inmunológico.
Tipo C: relacionadas con el uso prolongado de un fármaco.
Tipo D: producidas por efectos nocivos que, aunque pueden comenzar a desarrollarse desde el principio de la terapia, sólo se ponen de manifiesto a muy largo plazo.
Tipo E: asociadas con la suspensión del medicamento.
Análisis de asociación en las RAM. A fin de establecer la relación de asociación en las RAMs se utilizaron dos algoritmos estandarizados20, 21. Los algoritmos de Karch y Lasagna y de Naranjo et al.22 contemplan la secuencia temporal entre el o los fármacos sospechosos y la aparición del cuadro clínico, la plausibilidad de la relación de causa, donde se tiene en cuenta la descripción previa de la reacción en la literatura médica o las propiedades farmacológicas conocidas del medicamento, el desenlace de la reacción después del retiro del medicamento, la eventual repetición del episodio clínico descrito con la readministración o reexposición al medicamento sospechoso y la posibilidad que la reacción sea una manifestación de la enfermedad de base del paciente o se relacione con el motivo de la prescripción del fármaco. También contempla la posibilidad de información adicional con exploraciones complementarias dirigidas a descartar otras etiologías no farmacológicas.
La relación causa-efecto en la individualización del fármaco asociado con una RAM se definió de acuerdo con la clasificación convencional propuesta por Seidl et al.23 que asume cuatro categorías discretas: 1) RAM probada, 2) RAM probable, 3) RAM posible y 4) RAM dudosa. Se determinó la concordancia entre los dos algoritmos con el índice Kappa.
La gravedad de las RAMs se estableció de acuerdo con la clasificación de la OMS como: letales, graves, moderadas y leves24. Por otra parte, se hizo una valoración funcional de las actividades básicas cotidianas (ABC) con el índice de Barthel, que al evaluar las ABC con distinta puntuación para cada uno de los diez dominios, produce una puntuación final que varía de 0 a 10025.
Los datos obtenidos se consignaron en el formulario de recolección precodificado que se diseñó para tal fin.
El Comité de Ética de la institución revisó y aprobó el protocolo del estudio. Los pacientes firmaron el consentimiento informado para su participación voluntaria en el estudio.
Se hicieron análisis de frecuencia para cada una de las variables cualitativas. Para recomparar las proporciones se utilizaron la prueba exacta de Fisher y la prueba de Chi2, con 95% de confianza. Se efectuaron análisis de medias y desviación estándar mediante Anova para el análisis entre grupos y la prueba t de Student para el análisis de las variables continuas. Se calcularon desigualdades relativas (OR) entre las variables para determinar el grado de asociación con sus intervalos de confianza de 95%. El análisis estadístico se hizo con el paquete Epi-Info versión 6.04d (2002).
RESULTADOS
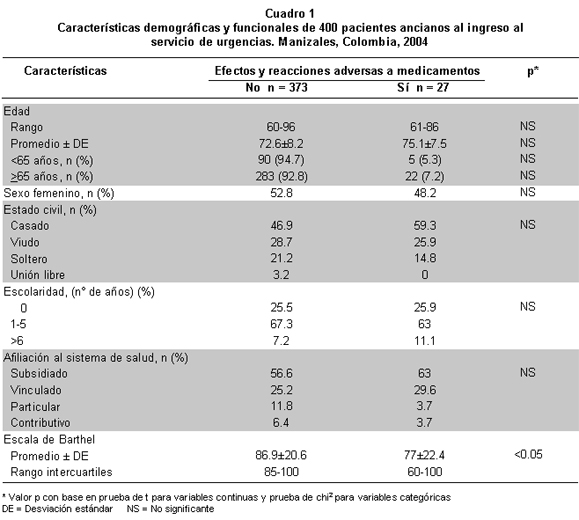
De los 400 ancianos estudiados 209 (52.3%) eran mujeres. El promedio de edad fue 72.8±8.2 años (rango 60-96 años); sólo 72 (18%) tenían menos de 65 años. El mayor número de los pacientes eran casados (47.8%), tenían entre 1 a 5 años de escolaridad (67%) y pertenecían al sistema vinculado (57%) del régimen de seguridad social en salud vigente en Colombia. Las características demográficas y funcionales de los ancianos se presentan en el Cuadro 1.
El promedio del índice de Barthel de la población general fue 86.3±20.9. Se encontró un valor del índice de Barthel en pacientes sin EAM ni RAM de 86.9±20 y en pacientes con EAM y RAM de 77±22.4 (p<0.05) (Gráfica 1).
Un diagnóstico clínico al ingreso se observó en 88.2% de los ancianos, dos en 11% y tres en 0.8%. En su orden, los sistemas orgánicos más comprometidos de acuerdo con el diagnóstico de ingreso fueron el gastrointestinal, cardiovascular, neurológico y osteomuscular.
El 28.2% de los ancianos no presentaban enfermedad asociada (co-morbilidad) al ingreso, una fue observada en 35.8% de los ancianos, dos en 28% y tres o más en 8%. La co-morbilidad más frecuentemente observada fue en los sistemas cardiovascular, respiratorio, endocrino, metabólico y neurológico (Cuadro 2); 27 (6.7%) pacientes que consultaron al servicio de urgencias estuvieron asociados con EAM y RAM, además 24 de ellas se presentaron en personas que tenían 65 ó más años sin asociación estadística con este rango de edad (1.82 IC 95% 0.5-7.89).
El promedio de medicamentos fue 2.9±1.7 (rango 1-8), 28.3% de ancianos no recibía ningún medicamento, 45.3% consumían 1 por lo menos; 34.5% entre 2 y 3, y 20.2% más de 3 medicamentos al día. En pacientes que tomaban un medicamento, la frecuencia de efectos y reacciones adversas a medicamentos fue 2.8%; en los que consumían entre 2 y 3 medicamentos fue 7.2% y en los que consumían más de 3, la frecuencia fue 14.8% (p<0.01). A su vez, del total de medicamentos recibidos (823 prescripciones), 18 (2.2%) fueron auto-prescritos, el resto fue por prescripción médica. De los 18 medicamentos auto-prescritos sólo 2 (11.1%) se relacionaron con EAM o RAM en contraste con 99 (12.3%) prescripciones médicas.
Los grupos farmacológicos de mayor frecuencia de consumo fueron los cardiovasculares, diuréticos, analgésicos y AINES y antiplaquetarios. Los de mayor auto-prescripción fueron los analgésicos y AINES. Asimismo, los grupos de medicamentos que con mayor frecuencia se asociaron con RAM y EAM, en orden de frecuencia fueron los antiplaquetarios, hipoglicemiantes, diuréticos, analgésicos y AINES y cardiovasculares (Cuadro 3).
Más o menos 80% de las RAM se catalogaron de acuerdo con la clasificación de severidad de la OMS como graves y el resto moderadas. El tipo de RAM más frecuente fue la A (88.8%), dentro de este grupo 54.2% correspondió a efecto colateral, 25% a efecto secundario y el resto a toxicidad. Sólo 7% fueron reacciones tipo E y el restante 4.2% de tipo B.
Con respecto a la relación causa-efecto del fármaco asociado con una RAM, 76% tuvieron criterios para reacción probable, el resto para reacción posible, de acuerdo con la valoración de los dos algoritmos (Cuadro 4). Al mismo tiempo, se realizó análisis de concordancia para los algoritmos utilizados en la valoración de causalidad y se encontró un coeficiente Kappa=1 (correlación perfecta).
El consumo de medicamentos y el estado funcional tuvieron asociación significativa con los EAM y RAM (OR=3.52, IC 95% 1.58-7.87; OR=3.54, IC 95% 1.6-7.82; respectivamente (Gráfica 2). El análisis de regresión logística seleccionó variables que de forma independiente tuvieran asociaciones con una significancia menor a 0.25 y otras variables que por su importancia, de acuerdo con los informes en la literatura, se deberían incluir en los modelos de regresión. En el análisis sólo fue significante como variable asociada con el ingreso al servicio de urgencias por efectos o RAM la presencia de una enfermedad asociada (OR=3.2 IC 95% 1.95-5.42).
Diferentes estudios han informado la incidencia de EAM y RAM que llevan a ingresos hospitalarios, con gran variabilidad que depemde de la clasificación de los EAM y las RAM, de los períodos estudiados y del diseño de la investigación. La mayor fuente de variabilidad en la incidencia se debe a la pérdida de validez y reproducibilidad de los protocolos aplicados, a las diferencias en la definición de EAM y RAM, así como el diseño de los estudios3, 12. La incidencia de EAM y RAM encontrada en el servicio de urgencias (6.7%), se mantiene dentro de los márgenes informados por Einarson2 (0.2%-21.7%) y Alcalde26 (7.2%).
En los últimos años diferentes investigadores han relacionado la edad avanzada con la presencia de EAM y RAM14, 15. La edad se asocia con disminución en la reserva funcional, cambios farmacodinámicos y farmacocinéticos, pluripatología, polifarmacia y limitación funcional en una o más ABC de la vida diaria, que aumenta de 7% entre 65 a 74 años, a 24% en los mayores de 85 años27, por lo que esta compleja interrelación hace difícil concluir que la edad por sí misma sea la principal causa de la mayor presencia de EAM y RAM en ancianos.
De otra parte, al realizar análisis bivariado entre capacidad funcional y EAM y RAM, se observó una diferencia significativa (p<0.05), que desapareció con el análisis multivariado. Esta diferencia se podría explicar por una asociación indirecta a través de otras variables, como la presencia de enfermedades asociadas. Igualmente otras variables como el compromiso en órganos de los sentidos, el grado de adherencia al tratamiento e insuficientes redes sociales de apoyo que también pueden contribuir a la aparición de EAM y RAM, por lo cual se puede inferir que la edad por sí misma no es un factor causal para ingreso hospitalario secundario a EAM y RAM como se observó en este y en otros estudios28, 29.
Algunas investigaciones previas han encontrado que el nivel educativo es un factor importante para la presencia y el informe de enfermedades asociadas y de EAM y RAM30; en este estudio no se encontró esta asociación, quizá debido al bajo nivel educativo de la población estudiada.
En la presentación clínica de los EAM y RAM los sistemas orgánicos que con mayor frecuencia resultaron comprometidos fueron el gastrointestinal, endocrino y metabólico, hallazgos que son similares a los de Hafner31. De los participantes 71.8% consumían algún medicamento, con promedio 2.9±1.7 (rango 1-8), resultados similares a los informados en otros estudios32. En cuanto al grupo farmacológico de mayor consumo en la población fue el cardiovascular, que está de acuerdo con el alto porcentaje de enfermedad cardiovascular presente en la población de ancianos, que se estima alrededor de 60%33, y por consiguiente su asociación con EAM y RAM.
El consumo de medicamentos presentó una asociación estadísticamente significativa con la presencia de EAM y RAM (p<0.01) tanto en el análisis bivariado como en el multivariado, lo cual está de acuerdo con otros estudios28, 30. Ciertas investigaciones previas han utilizado diferentes métodos para identificar los medicamentos que se relacionan con EAM y RAM que llevan a ingresos hospitalarios, y han encontrado que los AINES, diuréticos, hipoglicemiantes, cardiovasculares y psicofármacos son los más frecuentemente implicados32, 34; resultados similares a lo observado en el presente estudio.
Con relación a las enfermedades cardiovasculares y cerebrovasculares, diferentes investigaciones han demostrado la eficacia preventiva de la terapia antiplaquetaria con el uso de aspirina a bajas dosis (75-325 mg/día)35-37. Este amplio rango de indicaciones lleva a un incremento progresivo de la utilización de este medicamento con el paso de la edad. El consumo de ASA a bajas dosis estuvo relacionado con un riesgo significativo de sangrado gastrointestinal especialmente en ancianos con pluripatología38. Weil et al.39 encontraron que el uso de ASA a bajas dosis se asoció con un incremento en el riesgo de sangrado gastrointestinal, (OR=2.3 para 75 mg/día, OR=3.2 para 150 mg/día) que se observó de manera similar en el presente estudio, en el cual el uso de ASA como antiplaquetario a bajas dosis fue la principal causa de EAM y RAM (p<0.001) con manifestación gastrointestinal. Los AINES diferentes al ASA son uno de los grupos farmacológicos de mayor prescripción en la población de ancianos debido a la alta prevalencia de enfermedades crónicas y degenerativas, que producen dolor, como la osteoartritis y la artritis reumatoidea40.
Aproximadamente entre 10% y 20% de los mayores de 65 años reciben de forma permanente algún tipo de AINE41. Además el uso de estos medicamentos se asocia con un incremento significativo en la morbilidad y mortalidad de origen gastrointestinal; como resultado, los ancianos tienen un mayor riesgo para la presencia de estos eventos.
Las personas que consumen AINES tienen de tres a cuatro veces más riesgo de presentar sangrado digestivo alto42 y hospitalización41, que las que no lo hacen. Por otra parte la población de pacientes con edad avanzada, pluripatología y compromiso a nivel funcional, tienen mayor riesgo de desarrollar eventos gastrointestinales por dicho consumo43. Estos datos son comparables con los hallados en el presente estudio, en el cual se muestra que los AINES fueron uno de los grupos farmacológicos de mayor uso, que estuvieron relacionados con EAM y RAM con una asociación significativa (p<0.05), al igual que la presencia de pluripatología y limitación funcional (p<0.001 y p<0.05, respectivamente).
De otra parte, los ancianos tienen alto riesgo de presentar hipoglicemia por medicamentos hipoglicemiantes. Entre los factores que se han asociado están los cambios fisiológicos relacionados con la edad en la función hepática y renal, que pueden alterar la excreción de sulfonilureas o la insulina, la enfermedad intercurrente, la polifarmacia y la alteración de la respuesta autonómica a la hipoglicemia que puede enmascarar la sintomatología44. Shorr et al.45 encontraron que ancianos muy viejos, frágiles y con polifarmacia tenían alto riesgo de presentar hipoglicemia asociada con hipoglicemiantes. Datos similares a los encontrados en el presente estudio, donde los episodios de hipoglicemia se presentaron en ancianos con mayor limitación funcional y un alto número de consumo medicamentos.
Durante el envejecimiento normal se producen cambios en los sistemas homeostáticos que regulan el equilibrio de agua y sodio46, igualmente, un incremento en la prevalencia de enfermedades cardiovasculares, en especial la hipertensión arterial y una alta ingesta de medicamentos entre ellos los diuréticos, que se utilizan para su tratamiento. En consecuencia, la hiponatremia es el trastorno hidroelectrolítico más frecuente que se encuentra en tales pacientes. En esta investigación se encontró que la co-morbilidad asociada más frecuente con EAM y RAM fue la cardiovascular (p<0.001), y que dentro de los medicamentos, los diuréticos tipo tiazida y de asa se asociaron con mayor frecuencia con hiponatremia (p<0.01).
Finalmente, se encontró una baja frecuencia de ingresos al servicio de urgencias (<1%) por eventos y RAM secundarias al uso de anticoagulantes, que se ha informado en otras investigaciones47. Esta se puede relacionar con patrones de prescripción de terapia anticoagulante, que se reserva a una minoría de pacientes (8.1%), quienes presentan indicaciones claras para el uso de estos medicamentos, tales como menor edad y mejor funcionalidad, y hace que este grupo de estudio presente baja posibilidad de desarrollar episodios de sangrados debidos al manejo con anticoagulantes.
En la clasificación de la causalidad de las reacciones adversas a medicamentos, con el uso de los dos algoritmos, los valores obtenidos en la mayoría de los casos fueron reacciones posibles y probables, opciones de clasificación esperadas ante la dificultad de la comprobación de una reacción adversa en el medio nacional, además, son más difíciles de probar en la población geriátrica. De acuerdo con lo anterior, los criterios utilizados son limitados debido a que los niveles séricos de los medicamentos implicados no son medidos con frecuencia, y que la reexposición al medicamento implicado representa riesgo en este grupo de pacientes, limitaciones a la valoración de la causalidad que son similares a las presentadas en otros estudios13.
Pocas investigaciones se han ocupado de las consecuencias de la suspensión del tratamiento farmacológico. Según este criterio, apenas 0.5% del total de pacientes atendidos en el SU presentaron una recaída de su condición clínica después de la suspensión del medicamento, hallazgos similares a los que comunican Artiles et al. (0.7%)13 y Prince et al. (0.8%)48.
El estudio muestra la importancia de los EAM y RAMque se presentan en ancianos que consultan un servicio de urgencias. Hanlon et al.49 estimaron que sólo 10% de los EAM y RAM son valorados en los servicios de urgencias. De acuerdo con lo anterior, esta investigación describe un fenómeno tipo iceberg, por lo cual en estos servicios se debe realizar un filtro sistemático sobre los regímenes farmacológicos y adherencia al tratamiento, pues son lugares propicios para reconocer e intervenir de forma rápida y oportuna estos problemas.
Dentro de las fortalezas de la investigación se tiene que es uno de los primeros estudios a nivel nacional que valoran el ingreso al servicio de urgencias por EAM y RAM en la población geriátrica. La valoración de los pacientes se hizo de forma inmediata al ingreso, lo que permite una evaluación precisa de su presentación clínica. La mayoría de las RAM se confirmaron por pruebas objetivas; se hizo endoscopia digestiva a todos los pacientes con sangrado digestivo, excepto a uno que presentó infarto agudo de miocardio, y para las reacciones adversas que comprometieron el sistema endocrino y metabólico se tomaron muestras para niveles plasmáticos de glucosa y sodio.
Dentro de las limitaciones de la investigación está el muestreo por conveniencia (pacientes que consultaron en urgencias) y el tiempo de duración del estudio (3 meses) lo cual implica un sesgo de selección que limita la generalización y el estudio de variaciones de tipo ambiental que puedan influir sobre los resultados del estudio. Se necesitan estudios que permitan desarrollar y ejecutar intervenciones y programas educativos para sensibilizar al personal de salud en una adecuada prescripción de medicamentos sobre todo en la población geriátrica, lo que podría hacer disminuir la frecuencia, prevenir la aparición y detectar los casos en forma oportuna en los pacientes que consultan a los servicios de urgencia50.
En síntesis, los EAM y RAM son una causa frecuente, importante y poco estudiada de consulta de ancianos que asisten a los servicios de urgencia. El número de enfermedades asociadas fue el principal determinante de ingreso al servicio de urgencia por EAM y RAM. El número de medicamentos y el estado funcional fueron factores asociados. Los médicos de los servicios de urgencias deben estar vigilantes ya que pueden reconocer, manejar y prevenir los EAM y RAM en su práctica diaria.
REFERENCIAS
1. Cubí D, Barranco E, Izquierdo AM, Fontecha B, Oms M, Cervelló B, et al. Reacciones adversas a medicamentos en un servicio de geriatría: Utilización de dos sistemas distintos de farmacovigilancia. Rev Esp Geriatr Gerontol. 1997; 32: 277-81.
2. Einarson TR. Drug-related hospital admissions. Ann Pharmacother. 1993; 27: 832-40.
3. Lazarou J, Pomeranz BH, Corey PN. Incidence of adverse drug reactions in hospitalized patients: A meta-analysis of prospective studies. JAMA. 1998; 279: 1200-5.
4. Suh DC, Woodall BS, Shin SK. Clinical and economic impact of adverse drug reactions in hospitalized patients. Ann Pharmacother. 2000; 34: 1373-9.
5. Moore N, Lecointre D, Noblet C. Frequency and cost of serious adverse drug reactions in a department of general medicine. Br J Clin Pharmacol. 1998; 45: 301-8.
6. Bates D, Spell N, Cullen J. The cost of adverse drug events in hospitalized patients. JAMA. 1997; 277: 307-11.
7. Classen DC, Pestotnik SL, Evans RS. Adverse drug events in hospitalized patients. JAMA. 1997; 277: 301-6.
8. Bates DW, Cullen DJ, Laird N. Incidence of adverse drug events and potential adverse drug events. JAMA. 1995; 274: 29-34.
9. Dennehy CE, Kishi DT, Louie C. Drug-related illness in the emergency department patients. Am J Health Syst Pharm. 1996; 53: 1422-6.
10. Stoukides CA, D'Agostino PR, Kaufman MB. Adverse drug reaction surveillance in an emergency room. Am J Hosp Pharm. 1993; 50: 712-4.
11. Schneitman-McIntyre O, Farnen TA, Gordon N. Medication misadventures resulting in emergency department visits at an HMO medical center. Am J Health Syst Pharm. 1996; 53: 1416-21.
12. Raschetti R, Morgutti M, Menniti-Ippolito F, Belisari A, Rossignoli A, Longhini P, et al. Suspected adverse drug events requiring emergency department visits or hospital admissions. Eur J Clin Pharmacol. 1999; 54: 959-63.
13. Artiles M, Álvarez E, García M. Reacciones adversas y problemas relacionados con medicamentos en un servicio de urgencia. Rev Esp Salud Publica. 1999; 73: 511-8.
14. Ocampo JM. Aspectos farmacológicos y reacciones adversas medicamentosas. En: López JH, Cano CA, Gómez JF (eds). Fundamentos de medicina: Geriatría. Bogotá: Corporación para Investigaciones Biológicas; 2006. p. 128-32.
15. Bates DW. Drugs and adverse drug reactions: How worried should we be? JAMA. 1998; 279: 1216-7.
16. Hammerlein A, Derendorf H, Lowenthal D. Pharmacokinetic and pharmacodynamic changes in the elderly: clinical implications. Clin Pharmacokinet. 1998; 35: 49-64.
17. Bressler R, Bahl JJ. Principles of drug therapy for the elderly patient. Mayo Clin Proc. 2003; 78: 1564-77.
18. World Health Organization. International drug monitoring: the role of the hospital. Technical Report Series N° 425. Geneva: World Health Organization; 1966. p. 1-24.
19. Rawlins MD, Thompson JW. Mechanisms of adverse drug reactions. En: Davis DM, editor. Textbook of adverse drug reactions. 4th ed. New York: Oxford University Press; 1991. p. 16-38.
20. Karch FE, Lasagna L. Toward the operational identification of adverse drug reactions. Clin Pharmacol Ther. 1977; 21: 247-54.
21. Naranjo CA, Busto U, Sellers EM. A method for estimating the probability of adverse drug reactions. Clin Pharmacol Ther. 1981; 30: 239-45.
22. Frick P, Cohen L, Rovers J. Algorithms used in adverse drug event reports: a comparative study. Ann Pharmacother. 1997; 31: 164-7.
23. Seidl LG, Thornton GF, Smith JW. Studies on the epidemiology of adverse drug reactions. Johns Hopkins Med J. 1966; 119: 299-315.
24. Laporte JR, Baksaas I, Lunde PKM. General background. En: MNG Dukes, editor. Drug utilization studies methods and uses. 2nd ed. WHO regional publications. European series N°45. Copenhague: Oficina Regional Europea de la OMS; 1993. p. 5-22.
25. Mahoney F, Barthel DW. Functional evaluation: the Barthel index. Md State Med J. 1965; 14: 61-5.
26. Alcalde P, Díaz D, Fontecha B. Ingreso hospitalario atribuible a efectos adversos medicamentosos. Rev Esp Geriatr Gerontol. 2001; 36: 340-4.
27. Manton KG. A longitudinal study of functional change and mortality in the United States. J Gerontol. 1988; 43 (Suppl 5): 153-61.
28. Onder G, Pedone C, Landi F, Cesari M, Della C, Bernaberi R, et al. Adverse drug reactions as cause of hospital admissions: Results from the Italian Group of Pharmacoepidemiology in the Elderly (GIFA). J Am Geriatr Soc. 2002; 50: 1962-8.
29. Keith B. Adverse reactions as a cause of hospital admission in the aged. Drugs Aging. 1992; 2: 356-67.
30. Mannesse CK, Derkx FH, de Ridder MA. Do older hospital patients recognize adverse drug reactions? Age Ageing. 2000; 29: 79-81.
31. Hafner JW, Belknap SM, Squillante MD. Adverse drug events in emergency department patients. Ann Emerg Med. 2002; 39: 258-67.
32. Hohl CM, Dankoff J, Colacone A, Afilalo M. Polypharmacy, adverse drug-related events, and potential adverse drug interactions in elderly patients presenting to an emergency department. Ann Emerg Med. 2001; 38: 666-71.
33. Lindley CM, Tully MP, Paramosothy V. Inappropriate medication is a major cause of adverse drug reactions in elderly patients. Age Ageing, 1992; 21: 294-300.
34. Colt HG, Shapiro AP. Drug-induced illness as a cause for admission to a community hospital. J Am Ger Soc. 1989; 37: 323-6.
35. Hayden M, Pigone M, Phillips C, Mulrow C. Aspirin for the primary prevention of cardiovascular events: a summary of the evidence for the U.S. Preventive Services Task Force. Ann Intern Med. 2002; 136: 161-72.
36. Antiplatelet Trialist' Collaboration. Collaborative overview of randomised trials of antiplatelet therapy. I. Prevention of death, myocardial infarction, and stroke by prolonged antiplatelet therapy in various categories of patients. BMJ. 1994; 308: 81-106.
37. Steering Committee of the Physicians' Health Study Research Group. Final report on the aspirin component of the ongoing Physician's Health Study. N Engl J Med. 1989; 323: 1289-98.
38. Stalnikowicz-Darvasi R. Gastrointestinal bleeding during low dose aspirin administration for prevention of arterial occlusive events. A critical analysis. J Clin Gastroenterol. 1995; 21: 13-6.
39. Weil J, Colin Jones D, Langman MJS. Prophylactic aspirin and risk of peptic ulcer bleeding. BMJ. 1995; 310: 827-30.
40. Chutka DS, Takahashi PY, Hoel RW. Inappropriate medications for elderly patients. Mayo Clin Proc. 2004; 79: 122-39.
41. Smalley WE, Ray WA, Daugherty JR. Nonsteroidal anti-inflammatory drugs and the incidence of hospitalizations for peptic ulcer disease in elderly persons. Am J Epidemiol. 1995; 141: 539-45.
42. García-Rodríguez LA, Jick H. Risk of upper gastrointestinal bleeding and perforation associated with individual non- steroidal anti-inflammatory drugs. Lancet. 1994; 343: 769-72.
43. Pahor M, Guralnik JM, Salive ME. Disability and severe gastrointestinal hemorrhage: A prospective study of community-dwelling older persons. J Am Geriatr Soc. 1994; 42: 816-25.