La vacuna contra el virus del papiloma humano: una gran arma para la prevención primaria del cáncer de cuello uterino
Nubia Muñoz, MD, MPH, DrSc1, Julio César Reina, MD2, Gloria Inés Sánchez, MSc, PhD3
1. Ex-jefe, Unidad de Estudios de Campo y de Intervención, Agencia Internacional de Investigación del Cáncer (IARC), Lyon, Francia. Científica Emérita, Instituto Nacional de Cancerología, Bogotá, Colombia. e-mail: nubia.munoz@free.fr
2. Profesor Emérito e Investigador del Departamento de Pediatría, Facultad de Medicina, Universidad del Valle y del Centro Médico Imbanaco, Cali, Colombia. e-mail: julioc.reina@imbanaco.com.co
3. Profesora Asistente, Departamento de Microbiología y Parasitología, Facultad de Medicina. Coordinadora, Grupo Infección y Cáncer, Universidad de Antioquia, Medellín, Colombia. e-mail: sanchezg@medicina.udea.edu.co
Recibido para publicación octubre 29, 2007 Aceptado para publicación abril 18, 2008
RESUMEN
La vacuna profiláctica contra el virus del papiloma humano (VPH) constituye la herramienta de salud pública más promisoria para la prevención primaria de cáncer de cuello uterino. La vacunación de mujeres antes de haber adquirido la infección viral tiene un gran impacto en la prevención de lesiones pre-neoplásicas y cáncer de cuello uterino. Las vacunas actuales no eliminan completamente el riesgo de cáncer de cérvix, por lo tanto las mujeres vacunadas como las que no alcancen a recibir la vacuna, se les debe seguir ofreciendo los programas de detección temprana. Las estrategias que incluyen la combinación de vacunación con alta cobertura de adolescentes y tamización con métodos más sensibles que la citología, tales como la prueba de VPH, pueden ser más costo-efectivas que las estrategias actualmente utilizadas. La inefectividad de los actuales programas de tamización en países latinoamericanos incluido Colombia, amerita su evaluación inmediata a la luz de la disponibilidad de nuevos métodos que son costo-efectivos en países en desarrollo tales como la prueba de VPH y la inspección visual y tratamiento inmediato para mujeres con dificultades de acceso oportuno al tratamiento.
Palabras clave: Prevención y control; Prevención de cáncer de cuello uterino; Neoplasia intraepitelial del cuello uterino; Vacunas contra papillomavirus; Virus oncogénicos; Condiloma acuminado; Verrugas; Neoplasias de la vulva; Neoplasias de la vagina.
The human papillomavirus vaccine: A powerful tool for the primary prevention of cervical cancer
SUMMARY
Prophylactic human papillomavirus (HPV) vaccine is the most promissory public health tool for primary prevention of cervical cancer. Immunization of females before the acquisition of HPV infection has the greatest impact in preventing pre-neoplasic lesions and cervical cancer. Current HPV vaccines do not eliminate cervical cancer risk, therefore, screening should continue covering vaccinated as well as women that do not get the vaccine. The strategies that include combination of high-coverage vaccination of HPV-unexposed adolescents with screening using methods with higher sensitivity than cytology as HPV test may be more cost-effective than the strategies currently used. The cytology-based screening programs of Latin America countries including Colombia are very ineffective. The evidence in favor of the cost-effectiveness of other screening strategies such as HPV tests and visual inspection followed by immediate treatment for women with difficult access to health care services in developing countries warrants the immediate revision of the current strategies.
Keywords: Prevention & control; Cervix neoplasms prevention; Uterine cervical neoplasms; Papillomavirus vaccines; Oncogenic viruses; Condylomata acuminata; Warts; Vulvar neoplasms; Vaginal neoplasms.
A nivel mundial, el cáncer del cuello uterino es el segundo cáncer mas frecuente en mujeres después del cáncer de mama. Anualmente se diagnostican cerca de 500,000 casos y mueren 274,000 mujeres por esta causa. Un 83% de estos casos y estas muertes ocurren en países del tercer mundo. Para el año 2002, la Agencia Internacional para la Investigación del Cáncer (IARC), estimó 71,862 nuevos casos y 32,639 muertes por cáncer del cuello uterino en América Latina y el Caribe1, región donde el cáncer de cuello uterino contribuye a más años de vida perdidos que la tuberculosis, la mortalidad materna o el síndrome de inmunodeficiencia adquirida (sida)2. En muchos países industrializados la mortalidad por cáncer cervical ha disminuido hasta 70%, sobre todo por los programas de tamización bien organizados3. Estos programas, que se basan en la citología vaginal como prueba de tamización, han cubierto periódicamente la mayoría de las mujeres a riesgo, y se complementan por un buen diagnóstico y tratamiento precoces de las lesiones precancerosas y por un buen control de calidad de todas las etapas. Los programas de tamización con estas características no son fáciles de organizar y son costosos. En Colombia no existen tales programas con estas características. Se prevee que en las actuales circunstancias, la incidencia de cáncer cervical continuará aumentando en los países del tercer mundo debido al aumento en la esperanza de vida de la población y a la ausencia de programas de tamización eficientes. Se estima para el año 2020 un aumento de casos de cáncer cervical de 51% en mujeres <65 años y del 80% en mujeres >65 años, es decir que de 409,000 casos por año que ocurrieron en el 2002, se pasaría a 640,000 casos en el 20204. La esperanza de la prevención del cáncer cervical se inicia con la demostración del virus del papiloma humano (VPH) como una causa necesaria de este cáncer5 y la identificación de los principales Tipos de VPH responsables de la mayoría de estos cánceres6. Estos descubrimientos abrieron las perspectivas que permiten hoy contar con alternativas nuevas para la prevención: en la prevención primaria gracias al desarrollo de vacunas profilácticas contra el VPH y en la prevención secundaria mediante la demostración de la validez de la prueba molecular de detección de VPH como prueba primaria para el tamización de cáncer cervical.
ELIMINACIÓN DE ENFERMEDADES INFECCIOSAS MEDIANTE VACUNAS PROFILÁCTICAS
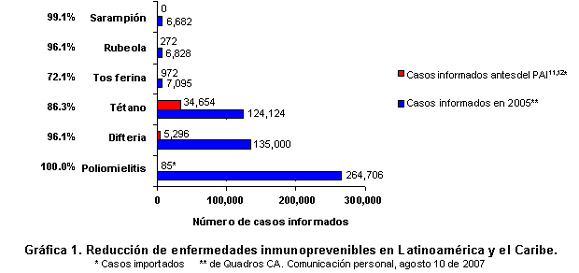
Como el VPH es un virus que se transmite por vía sexual, la manera de prevenir la infección seria la abstinencia absoluta, que es totalmente irrealista. Se pueden reducir las probabilidades de adquirir la infección con la práctica de la monogamia, pero ésta debería ser mutua; la circuncisión y el uso de preservativo sólo confieren un cierto grado de protección7, 8. Las vacunas profilácticas representan el método ideal para prevenir la infección por VPH. Las vacunas administradas en la infancia han producido un enorme beneficio en la calidad de vida de los seres humanos9. Los programas de vacunación a gran escala han contribuido a erradicar, eliminar y controlar enfermedades agudas asociadas con morbilidad y mortalidad altas como la poliomielitis, la viruela, la difteria, el tétanos, la tos ferina, la fiebre amarilla, el sarampión, la rubéola y las paperas y han disminuido la prevalencia de bacterias invasivas como el Haemophilus influenzae, la Neisseria meningitidis (meningococo) y el Streptococcus pneumoniae en Estados Unidos10. Como se observa en la Gráfica 1, el Programa Ampliado de Inmunización (PAI) ha logrado interrumpir la transmisión de poliovirus salvaje, abolir la circulación autóctona de sarampión, y ha conseguido avances significativos en eliminar la rubéola, el síndrome de rubéola congénita, el tétanos y la difteria en Latino América11, 12. No existe duda del costo-beneficio de las vacunas contra las enfermedades inmunoprevenibles versus el tratamiento de las enfermedades agudas y crónicas y sus secuelas.
VACUNAS PROFILÁCTICAS CONTRA VPH
El principio fundamental de estas vacunas es la creación de antígenos capaces de inducir anticuerpos neutralizantes que impiden la entrada del virus a la célula huésped. En la década de 1990 se logró producir in vitro las «virus-like particles» (VLPs o partículas similares al virus)13, que son estructural y antigénicamente similares a los virones nativos pero que no contienen el genoma del virus y por tanto no tienen la capacidad de replicarse, causar infección y mucho menos cáncer. Estas partículas son producidas mediante la expresión del gen L1, que codifica para la proteína mayor de la cápside, en sistemas eucarióticos como levaduras, células de insectos y bacterias. Cuando este gen se expresa como proteína recombinante en las células eucarióticas se auto-ensambla en VLPs14. Dos vacunas profilácticas se han desarrollado hasta el momento (Cuadro 1). La tetravalente (Gardasil®, Merck and Co, Inc) contiene VLPs de dos genotipos de alto riesgo, VPH 16 y 18, responsables de 65% de los cánceres cervicales en Latinoamérica, y dos de bajo riesgo, VPH 6 y 11, responsables de 90% de las verrugas genitales (condilomas) y de la papilomatosis respiratoria recurrente. Esta vacuna se ha producido en levaduras, las células utilizadas para producir también la vacuna recombinante contra el virus de la hepatitis B con la cual ya hay más de 20 años de experiencia. La vacuna bivalente (Cervarix®, Glaxo Smith Kline Biologicals) que contiene VLPs de VPH 16 y 18 se produce en células de insectos con baculovirus como sistema de expresión. Ambas vacunas se administran en 3 dosis por vía intramuscular con el esquema de 0, 2 y 6 meses (Gardasil®) y 0, 1 y 6 meses (Cervarix®).
Evaluación de la eficacia de vacunas profilácticas. El indicador final primario de evaluación de eficacia debería ser idealmente la prevención del cáncer; sin embargo, es imposible usar el cáncer cervical como objetivo de evaluación, pues no es ético observar mujeres hasta que desarrollen cáncer cervical. Por esta razón, la Organización Mundial de la Salud y la Food and Drug Administration (FDA) de Estados Unidos recomendaron como objetivos finales de evaluación en los ensayos clínicos fase 3 las lesiones precancerosas de alto grado; neoplasia intraepitelial de cérvix (NIC2/3), neoplasia intraepitelial de vulva (NIV2/3) y neoplasia intraepitelial de vagina (NIVa2/3)15.
La vacuna tetravalente (Gardasil®, Merck and Co, Inc.) se evalúa en 33,000 individuos de 33 países y la eficacia se ha analizado en distintas poblaciones de estudio: Per protocolo o sin violación del protocolo (PPP, siglas del inglés per-protocol), e ITT o intención de tratar (ITT, siglas del inglés intention-to-treat) donde se incluyen todos los individuos del estudio aun si algunos de estos sólo recibieron una dosis de la vacuna. Como se muestra en el Cuadro 2, los resultados de los ensayos de las fases 2 y 3 en mujeres entre 16 y 26 años que completaron estrictamente el protocolo de investigación y sin previa exposición a cualquiera de los cuatro Tipos virales incluidos en la vacuna, han demostrado una eficacia de 100% (IC 95%: 93-100) para la prevención de las lesiones precancerosas de alto grado del cérvix (NIC 2/3) o adenocarcinoma in situ (AIS) asociadas con VPH 16 y 18 y de 100% (IC 95%: 72-100) para lesiones de la vulva (NIV2/3) o de la vagina (NIVa2/3) asociadas con VPH 16, 18, 11 y 6. En la población ITT la eficacia observada fue 44% (IC 95%: 31-55) para la prevención de NIC 2/3 o AIS asociadas con VPH 16 y 18 y de 71% (IC 95%: 37-88) para NIV2/3 o NIVa2/3 asociadas con VPH 16, 18, 11 y 6, cuando se incluyó tanto mujeres que ya tenían una infección con VPH como aquellas que aún no se habían infectado y que fueron seguidas desde el primer día del estudio. Finalmente, en la población ITT la eficacia fue 18% (IC 95%: 7-29) para prevenir NIC2/3 o AIS y de 49% (IC 95%: 18-69) para prevenir NIV2/3 o NIVa2/3 causadas por cualquier tipo de VPH además de los cuatro incluidos en la vacuna16, 17(Cuadro 2).
Un análisis similar en un estudio reciente18 que incluyó sólo los datos obtenidos en mujeres de 6 países latinoamericanos (Brasil, Colombia, Costa Rica, Guatemala, México y Perú) y que participaron en los estudios anteriores con la vacuna tetravalente, muestran en la población per protocolo una eficacia de 95.3% (IC95% 71.0-99.9) para prevención de NIC2/3 asociados con VPH 16 y18 y de 100% (IC 95% 93.3-100) para la prevención de lesiones genitales externas (incluye lesiones pre-neoplásicas de vulva, vagina y verrugas genitales) asociadas con VPH 16, 18, 6 y 11. En la población ITT, la eficacia para la prevención de NIC2/3 asociadas con VPH 16 y 18, fue 33.1% (95% IC: 1.0-55.2) y para la prevención de lesiones genitales externas asociadas con VPH 16, 18, 11 y 6, la eficacia fue 78.5% (95% IC: 65.7-87.1). Con base en estos resultados obtenidos en los ensayos clínicos, esta vacuna se aprobó en unos 100 países en el mundo, incluyendo Colombia, Estados Unidos, Canadá, Australia, Nueva Zelanda, Brasil, México, Perú, Argentina, Taiwán, Malasia, Chad, Togo y los países europeos.
La vacuna Gardasil® ha sido aprobada para la prevención del cáncer del cuello uterino, lesiones pre-cancerosas (NIC2/3) y el adenocarcinoma in situ (AIS); lesiones pre-cancerosas de la vulva (NIV2/3) y lesiones pre-cancerosas vaginales (NIVa2/3), causadas por VPH Tipos 16 y 18. Gardasil® también se aprobó para prevenir las verrugas genitales (condilomas) y lesiones cervicales de bajo grado (NIC 1) causadas por el VPH Tipos 6, 11, 16 y 18. En ciertos países la vacuna también se ha aprobado para uso en adolescentes entre los 9 y 17 años, con base en un estudio puente de inmunogenicidad, a pesar de que aun no están disponibles los datos de eficacia19. Actualmente se llevan a cabo ensayos fase 3 para evaluar la eficacia en mujeres de 26 a 45 años, y en hombres de 17 a 26 años. Los resultados preliminares sugieren que la vacuna tetravalente es también eficaz para prevenir la infeccion por VPH y lesiones preneoplásicas cervicales en mujeres de 24 a 45 años20. Los eventos adversos estuvieron relacionados con dolor en el sitio de la inyección y fueron leves o moderados en intensidad. En la mayoría de los casos de fiebre (96.4%), ésta fue moderada <39ºC.
La vacuna bivalente (Cervarix®, GlaxoSmithKline Biologicals) contiene VLPs de VPH 16 y 18 (Cuadro 1) y su eficacia se evalúa en ensayos fase 3 en unas 25,000 mujeres de 15 a 25 años en 25 países. La eficacia de la vacuna bivalente en un ensayo fase 3, con monitoreo de 15 meses y presentados en un análisis modificado de intención de tratar (MITT), que incluyó cerca de 16,000 mujeres VPH 16 y 18 negativas y que no cumplieron estrictamente el protocolo de vacunación fue 90% (IC 97.9%: 53.4-99.3) contra lesiones de alto grado (NIC2/3), y 76% (IC 97.9%: 47.7-90.2) contra infección per-sistente por VPH 16 ó VPH 1821, 22(Cuadro 2).
Duración de la protección. Aunque los ensayos clínicos con la vacuna tetravalente se iniciaron hace casi 10 años, los resultados de 5 años de seguimiento, demuestran que la protección conferida por ambas vacunas, dura por lo menos este tiempo con el esquema de inmunización utilizado22, 23. En una extensión de un ensayo fase 2-3 que se hizo en Brasil con la vacuna tetravalente se demostró una fuerte respuesta de memoria inmune al administrar una cuarta dosis de vacuna 5 años después de las 3 dosis iniciales. Estas observaciones han mostrado que los niveles de anticuerpos aumentan vertiginosamente, observándose el mayor pico un mes después de la tercera dosis de vacunación, estos niveles decaen en forma paulatina y alcanzan estabilidad a los 18-24 meses después y permanecen estables hasta 60 meses. La administración de una cuarta dosis de refuerzo, 60 meses más tarde, induce una clásica respuesta inmune de memoria con aumento de los niveles de anticuerpos más altos que los observados un mes después de la tercera dosis24. Este hallazgo y la estabilidad de los títulos de anticuerpos después de 18 meses de la primera vacunación sugieren que la protección mediada por las vacunas que contienen las VLPs será de larga duración. Como sucede con otras vacunas virales, una nueva infección podría hacer las veces de un refuerzo, y producir también el efecto de memoria inmune. Las mujeres que han participado en los ensayos con la vacuna tetravalente en los países escandinavos serán seguidas por varias décadas para determinar la protección a largo plazo.
Edad recomendada para la vacunación. Aunque los ensayos clínicos de eficacia se llevan a cabo en mujeres entre los 15 y los 26 años, los resultados de estudios puente de inmunogenicidad muestran que la vacuna induce iguales o mejores niveles de anticuerpos en niñas y niños adolescentes de 9 a 15 años19. Con base en estos estudios, las agencias de regulación de alimentos y drogas de Estados Unidos y Colombia otorgaron licencia para uso de la vacuna Gardasil® en mujeres entre los 9 y 26 años. El Comité Consultivo sobre Prácticas de Inmunización (ACIP) que hace recomendaciones al Departamento de Salud y Servicios Humanos (DHHS) y los Centros para el Control y la Prevención de Enfermedades (CDC) en Estados Unidos, recomendó la vacuna de manera rutinaria en niñas de 11 a 12 años, aunque se puede aplicar desde los 9 años y a mujeres jóvenes entre los 13 y los 26 para proporcionar cobertura de aquellas que a esta edad no han contraído la infección25. En Australia la vacuna se ha aprobado para niñas y mujeres de 9 a 26 años y para niños de 9 a 15. En los ensayos clínicos el mayor impacto se ha visto en mujeres sin previa exposición al virus, por tanto, la edad promedio de inicio de las relaciones sexuales en las diferentes poblaciones será un elemento importante en las recomendaciones de la edad de vacunación.
La edad recomendada para la vacunación variará de país a país. En Colombia, según la Encuesta Nacional de Demografía y Salud de Profamilia del 2005, 14% de niñas del área urbana habían iniciado actividad sexual a los 15 años; este porcentaje es superior (18%) en el área rural26. En el Distrito de Aguablanca, estrato 1 de la ciudad de Cali, 42% de las adolescentes han iniciado actividad sexual a los 12 años y 90% a los 14 años27, lo cual implica una necesidad de establecer estrategias educativas y preventivas en la salud sexual y reproductiva y la prevención de las enfermedades de transmisión sexual y del embarazo precoz en las adolescentes, que se pueden utilizar para los programas de vacunación.
Lo que es aún materia de controversia es la vacunación de mujeres mayores de 26 años. La tasa de prevalencia de VPH en mujeres menores de 25 años es de 20-25%, pero la mayoría de estas infecciones son eliminadas, por lo que la prevalencia disminuye al 5-10% en mujeres entre los 30 y 45 años28. Los estudios en mujeres de 15 a 26 años infectadas con alguno de los 4 genotipos incluidos en la vacuna Gardasil® sugieren una eficacia de 100 % (IC 95%: 55.3-100.0) para la prevención de NIC3 o AIS causados por los otros genotipos incluidos en la vacuna pero para los cuales las mujeres eran negativas en el momento de recibir la misma29. Sin embargo, existe la posibilidad que esta protección no sea conferida por los anticuerpos inducidos por la vacuna sino por anticuerpos adquiridos como consecuencia de una infección previa30. Esta observación y la carencia de efecto terapéutico de la vacuna31, permiten sugerir que a la fecha los análisis publicados no permiten tener una clara noción del beneficio de la vacunación de este grupo de mujeres y fuertemente favorecen la inversión de los recursos de programas de salud pública para la vacunación de adolescentes antes del debut sexual32 y el ofrecimiento de la vacuna a mujeres mayores de 26 años sólo a través de la practica clínica privada.
Aspectos sociales y económicos en la introducción de la vacuna. Las creencias culturales, religiosas, el impacto de la vacuna en el comportamiento sexual de los adolescentes y el grado de conocimientos acerca de la enfermedad y el VPH son temas de gran importancia con respecto a la aceptación de la vacuna por parte de los entes gubernamentales, los padres de familia y de los mismos adolescentes33-35. Sin lugar a dudas el descubrimiento, desarrollo y evaluación de una vacuna contra el VPH constituye uno de los avances más importantes en la salud pública en la prevención del cáncer cervical. Dos elementos importantes a considerar en la introducción de estas vacunas en los países pobres, que son los que más las necesitan, son el precio de la vacuna y el costo de los programas de vacunación masiva de adolescentes. En América del Norte y Europa el precio de catálogo de las 3 dosis de la vacuna tetravalente es de unos 360 dólares, que es prohibitivo para los países pobres. Las dos compañías productoras de la vacuna han expresado interés en facilitar su introducción a los países en vías de desarrollo negociando los precios y/o trabajando junto a otras organizaciones tales como PATH (Program of Appropriate Technology in Health), la Fundación Gates y otras organizaciones internacionales como la Alianza Global para Vacunas e Inmunizaciones («GAVI»). Ciertamente los análisis de costo-efectividad son necesarios para la toma de decisiones y el desarrollo de políticas públicas36, y la disponibilidad de vacunas con esta eficacia y de pruebas más sensibles que la citología para la tamización de cáncer de cuello uterino son razones necesarias para dar prioridad en su introducción en países con altas tasas de incidencia y mortalidad de cáncer de cuello uterino como Colombia37. Se ha calculado que para que sea costo-efectiva la vacuna en Brasil, cada dosis debe tener un costo de por lo menos 5.00 dólares internacionales del 2000 (unidad monetaria hipotética que tiene el mismo poder adquisitivo que el dólar estadounidense tiene en los Estados Unidos en un momento dado en el tiempo)38. Es de esperar que no se repita la tragedia que se vivió con la demora en la introducción de la vacuna contra la hepatitis B en los países que más la necesitaban.
Integración de la vacunación (prevención primaria) con la tamización (prevención secundaria). Finalmente se debe tener en cuenta que la vacunación contra el VPH no proporciona una protección total contra el cáncer cervical. Los Tipos de VPH 16 y 18 contra los que existen vacunas sólo suman 70% de casos en el mundo y 65% en países latinoamericanos39 y los Tipos VPH 6 y 11 se relacionan con otros tumores poco comunes de la vulva, el pene y el ano, así como con 90% de verrugas genitales y lesiones pre-neoplásicas del cérvix, pero no con cáncer cervical40. Además, como ya se mencionó, las vacunas tienen la capacidad de evitar las infecciones en mujeres adolescentes sin exposición previa, pero las mujeres que ya están infectadas no reciben tantos beneficios, porque la vacuna no es terapéutica31. Por consiguiente los programas de prevención primaria no sustituyen los programas de tamización y tanto las mujeres vacunadas como las que no reciban la vacuna deben seguir siendo tamizadas41. Entre las mujeres vacunadas se prevé una disminución de la incidencia de las lesiones pre-neoplásicas causadas por VPH 16 y18 con concomitante disminución de la sensibilidad de la citología. En estas mujeres se sugiere la prueba de VPH que ha mostrado ser más sensible que la citología42. No ha sido posible organizar programas efectivos basados en citología en los países en desarrollo. Se ha demostrado en estos países que estrategias nuevas como las pruebas de detección de VPH43, incluidas aquellas pruebas de VPH rápidas que se desarrollan con la posibilidad de tener un bajo costo y que se evalúan en India y China o las basadas en baja tecnología, como la inspección visual con ácido acético o lugol44 son más efectivas. El uso de una de estas pruebas, seguida inmediatamente por tratamiento de las lesiones precancerosas detectadas (estrategia de ver y tratar) podría ser la solución para aquellos países donde el seguimiento y tratamiento de las mujeres diagnosticadas con lesiones precancerosas ha sido el mayor problema para lograr éxito en los programas de tamización. Lo anterior más la vacunación de adolescentes y mujeres jóvenes, podría ser la solución ideal para los países en desarrollo45.
CONCLUSIONES
El cáncer de cuello uterino es un problema de salud pública grave que afecta a las mujeres más pobres de los países en desarrollo. Las vacunas profilácticas Gardasil® y Cervarix®, tienen una eficacia cercana a 100 % para prevenir las lesiones de alto grado (NIC2/3) y el cáncer de cérvix que se asocia con VPH 16 y 18 que causan 70% y 65% de los casos en el mundo y Latinoamérica, respectivamente y además la vacuna Gardasil® tiene una eficacia similar para la prevención de cerca de 90% de los casos NIV2/3 o NIVa2/3 causados por VPH 16, 18, 11 y 6. Esta alta eficacia se observa en mujeres sin exposición previa a infección con cualquiera de los genotipos incluidos en la vacuna, por lo que la edad de vacunación recomendada para programas de salud pública es antes del comienzo de las relaciones sexuales. Como las vacunas previenen en gran parte pero no eliminan por completo el riesgo de cáncer de cérvix, por consiguiente no remplazan los programas de detección temprana y tanto las mujeres vacunadas como las que no alcancen a recibir la vacuna deben seguir siendo tamizadas. La prueba de VPH tiene más sensibilidad que la citología para la detección de NIC2, por tanto, se recomienda la evaluación de estrategias que incluyan esta prueba para la tamización de mujeres vacunadas. En las mujeres que no alcancen a ser vacunadas, también se recomiendan las pruebas de VPH para la tamización, especialmente de pruebas de VPH rápidas y baratas que están siendo evaluadas en India y China. Este tipo de pruebas o la inspección visual para la detección temprana de lesiones, seguida por el tratamiento inmediato (estrategia de ver y tratar) son estrategias especialmente recomendadas para mujeres con dificultades en el acceso a los servicios de salud. La solución más promisoria para prevenir el cáncer de cuello uterino en los países en desarrollo, implica la combinación de estas estrategias con programas de vacunación masiva de adolescentes.
REFERENCIAS
1. Ferlay J, Bray F, Pisani P, Parkin DM. GLOBOCAN 2002: Cancer incidence, mortality and prevalence worldwide. IARC Cancer Base N° 5, version 2.0. Lyon: IARCPress; 2004.
2. Yang BH, Bray FI, Parkin DM, Sellors JW, Zhang ZF. Cervical cancer as a priority for prevention in different world regions: an evaluation using years of life lost. Int J Cancer. 2004; 109: 418-24.
3. Kitchener HC, Castle PE, Cox JT. Chapter 7: Achievements and limitations of cervical cytology screening. Vaccine. 2006; 24 Suppl 3: 63-70.
4. Parkin DM, Bray F. Chapter 2: The burden of HPV-related cancers. Vaccine. 2006; 24 Suppl 3: 11-25.
5. Walboomers JM, Jacobs MV, Manos MM, Bosch FX, Kummer JA, Shah KV, et al. Human papillomavirus is a necessary cause of invasive cervical cancer worldwide. J Pathol. 1999; 189: 12-9.
6. Muñoz N, Bosch FX, de Sanjosé S, Herrero R, Castellsagué X, Shah KV, et al. Epidemiologic classification of human papillomavirus types associated with cervical cancer. N Engl J Med. 2003; 348: 518-27.
7. Castellsagué X, Bosch X, Muñoz N, Meijer C, Shah K, de Sanjosé S, et al. Male circumcision, penile human papillomavirus infection and cervical cancer. N Engl J Med. 2002; 346: 1105-12.
8. Winer RL, Hughes JP, Feng Q, O'Reilly S, Kiviat NB, Holmes KK, et al. Condom use and the risk of genital human papillomavirus infection in young women. N Engl J Med. 2006; 354: 2645-54.
9. Plotkin SA. Vaccines, vaccination, and vaccinology. J Infect Dis. 2003; 187: 1349-59.
10. Kahn JA. Vaccination as a prevention strategy for human papillomavirus-related diseases. J Adolesc Health. 2005; 37 Suppl 6: 10-6.
11. Organización Panamericana de la Salud. Protegiendo la salud de las Américas: Avanzando de la vacunación de los niños a la de la familia. XVII Reunión del Grupo Técnico Asesor sobre Enfermedades Prevenibles por Vacunación. Ciudad de Guatemala, Guatemala 25-27 de julio de 2006. Washington DC: OPS; 2006.
12. Organización Panamericana de la Salud. Control de la Difteria, tos ferina, tétanos, Haemophilus influenzae tipo b y hepatitis B: Guía práctica. Publicación Científica y Técnica N° 604. Washington, D.C.: OPS; 2006.
13. Zhou J, Sun XY, Davies H, Crawford L, Park D, Frazer IH. Definition of linear antigenic regions of the HPV16 L1 capsid protein using synthetic virion-like particles. Virology. 1992; 189: 592-9.
14. Lowy DR, Schiller JT. Prophylactic human papillomavirus vaccines. J Clin Invest. 2006; 116: 1167-73.
15. Pagliusi SR, Aguado TM. Efficacy and other milestones for human papillomavirus vaccine introduction. Vaccine. 2004; 23: 569-78.
16. Ault KA. Effect of prophylactic human papillomavirus L1 virus-like-particle vaccine on risk of cervical intraepithelial neoplasia grade 2, grade 3, and adenocarcinoma in situ: a combined analysis of four randomised clinical trials. Lancet. 2007; 369: 1861-8.
17. Joura EA, Leodolter S, Hernández-Ávila M, Wheeler CM, Pérez G, Koutsky LA, et al. Efficacy of a quadrivalent prophylactic human papillomavirus (types 6, 11, 16, and 18) L1 virus-like-particle vaccine against high-grade vulval and vaginal lesions: a combined analysis of three randomised clinical trials. Lancet. 2007; 369: 1693-702.
18. Pérez G, Lazcano-Ponce E, Hernández-Ávila M, García PJ, Muñoz N, Villa LL, et al. Safety, immunogenicity, and efficacy of quadrivalent human papillomavirus (types 6, 11, 16, 18) L1 virus-like-particle vaccine in Latin American women. Int J Cancer. 2008; 122: 1311-8.
19. Block SL, Nolan T, Sattler C, Barr E, Giacoletti KE, Marchant CD, et al. Comparison of the immunogenicity and reactogenicity of a prophylactic quadrivalent human papillomavirus (types 6, 11, 16, and 18) L1 virus-like particle vaccine in male and female adolescents and young adult women. Pediatrics. 2006; 118: 2135-45.
20. Luna J, Saah A, Hood S, Barr E, & The FUTURE III Steering Committee. The Safety, efficacy and immunogenicity of quadrivalent HPV (types 6/11/16/18) L1 virus-like-particle (VLP) vaccine in women aged 24 to 45. 24th International Papillomavirus Conference & Clinical Workshop. Beijing, 3-9 November, 2007.
21. Harper DM, Franco EL, Wheeler C, Ferris DG, Jenkins D, Schuind A, et al. Efficacy of a bivalent L1 virus-like particle vaccine in prevention of infection with human papillomavirus types 16 and 18 in young women: a randomised controlled trial. Lancet. 2004; 364: 1757-65.
22. Harper DM, Franco EL, Wheeler CM, Moscicki AB, Romanowski B, Roteli-Martins CM, et al. Sustained efficacy up to 4.5 years of a bivalent L1 virus-like particle vaccine against human papillomavirus types 16 and 18: follow-up from a randomised control trial. Lancet 2006; 367: 1247-55.
23. Villa LL, Costa RL, Petta CA, Andrade RP, Paavonen J, Iversen OE, et al. High sustained efficacy of a prophylactic quadrivalent human papillomavirus types 6/11/16/18 L1 virus-like particle vaccine through 5 years of follow-up. Br J Cancer. 2006; 95: 1459-66.
24. Olsson SE, Villa LL, Costa RL, Petta CA, Andrade RP, Malm C, et al. Induction of immune memory following adminis-tration of a prophylactic quadrivalent human papillomavirus (HPV) types 6/11/16/18 L1 virus-like particle (VLP) vaccine. Vaccine. 2007; 25: 4931-9.
25. Markowitz LE, Dunne EF, Saraiya M, Lawson HW, Chesson H, Unger ER. Quadrivalent human papillomavirus vaccine: Recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR Recomm Rep. 2007; 56: 1-24.
26. Profamilia Colombia. Encuesta Nacional de Demografía y Salud (ENDS 2005). [en línea] 2005. [Fecha de acceso: 16 de agosto de 2007]. Disponible en: http://www.profamilia.org.co/encuestas/01encuestas/2005resultados_generales.htm
27. Reina JC, Bravo LE, de Orozco B. El recién nacido hijo de madre adolescente. En: XXV Congreso Colombiano de Pediatría, Medellín, Colombia. Junio 14-16 de 2007.
28. Clifford GM, Gallus S, Herrero R, Muñoz N, Snijders PJ, Vaccarella S, et al. Worldwide distribution of human papillomavirus types in cytologically normal women in the International Agency for Research on Cancer HPV prevalence surveys: a pooled analysis. Lancet. 2005; 366: 991-8.
29. The Future II Study Group. Prophylactic efficacy of a quadrivalent human papillomavirus (HPV) vaccine in women with virological evidence of HPV infection. J Infect Dis. 2007; 196: 1438-46.
30. Harper DM, Paavonen J. Age for HPV vaccination. Vaccine. 2008; 26 Suppl 1: A7-A11.
31. Hildesheim A, Herrero R, Wacholder S, Rodríguez AC, Solomon D, Bratti MC, et al. Effect of human papillomavirus 16/18 L1 virus-like particle vaccine among young women with preexisting infection: a randomized trial. JAMA. 2007; 298: 743-53.
32. Hildesheim A, Herrero R. Human papillomavirus vaccine should be given before sexual debut for maximum benefit [editorial commentary]. J Infect Dis. 2007; 196: 1431-2.
33. Brabin L, Roberts SA, Kitchener HC. A semi-qualitative study of attitudes to vaccinating adolescents against human papillomavirus without parental consent. BMC Public Health. 2007; 7: 20.
34. Brabin L, Roberts SA, Farzaneh F, Kitchener HC. Future acceptance of adolescent human papillomavirus vaccination: a survey of parental attitudes. Vaccine. 2006; 24: 3087-94.
35. Hanisch R, Gustat J, Hagensee ME, Baena A, Salazar JE, Castro MV, et al. Knowledge of Pap screening and human papillomavirus among women attending clinics in Medellín, Colombia. Int J Gynecol Cancer. En prensa 2008.
36. Goldie SJ. A public health approach to cervical cancer control: considerations of screening and vaccination strategies. Int J Gynaecol Obstet. 2006; 94 Suppl 1: 95-105.
37. Goldie SJ, Goldhaber-Fiebert JD, Garnett GP. Chapter 18: Public health policy for cervical cancer prevention: The role of decision science, economic evaluation, and mathematical modeling. Vaccine. 2006; 24 Suppl 3: 155-63.
38. Goldie SJ, Kim JJ, Kobus K, Goldhaber-Fiebert JD, Salomon J, O'Shea MK, et al. Cost-effectiveness of HPV 16, 18 vaccination in Brazil. Vaccine. 2007; 25: 6257-70.
39. Clifford G, Franceschi S, Díaz M, Muñoz N, Villa Ll. Chapter 3: HPV type-distribution in women with and without cervical neoplastic diseases. Vaccine. 2006; 24 Suppl 3: 26-34.
40. Lacey CJ, Lowndes CM, Shah KV. Chapter 4: Burden and management of non-cancerous HPV-related conditions: HPV-6/11 disease. Vaccine. 2006; 24 Suppl 3: 35-41.
41. Franco EL, Cuzick J, Hildesheim A, de Sanjose S. Chapter 20: Issues in planning cervical cancer screening in the era of HPV vaccination. Vaccine. 2006; 24 Suppl 3: 171-7.
42. Arbyn M, Sasieni P, Meijer CJ, Clavel C, Koliopoulos G, Dillner J. Chapter 9: Clinical applications of HPV testing: A summary of meta-analyses. Vaccine. 2006; 24 Suppl 3: 78-89.
43. Almonte M, Ferreccio C, Winkler JL, Cuzick J, Tsu V, Robles S, et al. Cervical screening by visual inspection, HPV testing, liquid-based and conventional cytology in Amazonian Perú. Int J Cancer. 2007; 121: 796-802.
44. Sankaranarayanan R, Esmy PO, Rajkumar R, Muwonge R, Swaminathan R, Shanthakumari S, et al. Effect of visual screening on cervical cancer incidence and mortality in Tamil Nadu, India: a cluster-randomised trial. Lancet. 2007; 370: 398-406.
45. Muñoz N. New perspective for cervical cancer prevention based on human papilloma virus. Biomedica. 2006; 26: 471-4.