Hallazgos neuropatológicos de la infección por VIH-SIDA: estudio de autopsias en el Hospital Universitario de Santander, Bucaramanga, Colombia*
Julio César Mantilla, MD1, Nelson Cárdenas2
* Las fuentes de financiación de la investigación provienen de fondos destinados por la Universidad Industrial de Santander, Bucaramanga, Colombia, para el fortalecimiento de investigación en salud.
1. Director Departamento de Patología, Escuela de Medicina, Facultad de Salud, Universidad Industrial de Santander, Hospital Universitario de Santander, Bucaramanga, Colombia. e-mail: rasek99@hotmail.com
2. Médico Interno, Escuela de Medicina, Facultad de Salud, Universidad Industrial de Santander, Hospital Universitario de Santander, Bucaramanga, Colombia. e-mail: ncardenas@hotmail.com
Recibido para publicación febrero 19, 2008 Aceptado para publicación septiembre 30, 2009
RESUMEN
Objetivo: Describir las alteraciones macro y microscópicas observadas en el sistema nervioso central (SNC) de pacientes que fallecieron por la infección con VIH-SIDA.
Metodología: Estudio retrospectivo de autopsias del 1 de enero de 2004 al 31 de diciembre de 2007 en un hospital público de tercer nivel en la ciudad de Bucaramanga, Santander.
Resultados: El hallazgo neuropatológico más común en pacientes que fallecieron por la infección VIH-SIDA fue toxoplasmosis cerebral, 17 casos (28.3%) luego criptococosis cerebral, 7 casos (11.6%), tuberculosis del SNC, 3 casos (5%), encefalopatía por HIV, 2 casos (3.3%), meningitis piógena, un caso (1.6%) y hallazgos inespecíficos,2 casos (3.3%). No hubo lesiones neoplásicas, infecciones por citomegalovirus, herpes, histoplasmosis ni leucoencefalopatía multifocal progresiva (LMP) en ninguno de los casos. En el presente estudio se encontraron cambios en el SNC en 32 casos (53.1%), que, después del respiratorio (39-65%), fue el sistema más afectado por las complicaciones relacionadas con la enfermedad por VIH. La presencia de lesión directa (encefalitis por HIV) y al mismo tiempo infección oportunista se encontró sólo en un caso (1.6%).
Conclusiones: En Bucaramanga las infecciones oportunistas fueron las complicaciones más frecuentes y graves a nivel del SNC en los enfermos con VIH-SIDA, de ellas la toxoplasmosis cerebral fue la que más comprometió el SNC de los pacientes con infección con VIH-SIDA, y se expresó morfológicamente como una meningoencefalitis necrosante, ubicada de manera preferencial en la región de los ganglios basales.
Palabras clave: Infecciones oportunistas relacionadas con SIDA; Patología; Toxoplasmosis cerebral; Encefalopatías; Arteritis por SIDA del sistema nervioso central; Linfoma relacionado con SIDA.
Neuropathologic features of the infection HIV-AIDS: study autopsy in the Hospital Universitario de Santander, Bucaramanga, Colombia
SUMMARY
Objective: To describe the macroscopic and microscopic alterations observed in the central nervous system (CNS) in patients who died through HIV-AIDS infection.
Method used: Retrospective study of autopsies from January 1st 2004 to December 31st 2007 in a third-level public hospital at Bucaramanga, Santander.
Results: The most common neuro-pathological findings in patients who died through HIV-AIDS infection were cerebral toxoplasmosis, 17 cases (28.3%); followed by cerebral cryptococcosis, 7 cases (11.6%); CNS tuberculosis, 3 cases (5%); HIV encephalitis, 2 cases (3.3%); and bacterial meningitis, 1 case (1.6%). Neoplasm lesions, CMV infection, herpes infection, histoplasmosis, and progressive multifocal leucoencephalopathy (PML) were not found in any case. In this study, changes were seen in the CNS in 32 cases (53.1%), which after the respiratory system (39-65%) was the most affected system for complications related to HIV infection. HIV-induced encephalopathy simultaneously with an opportunistic infection was only found in 1 case (1.6 %).
Conclusion: In Bucaramanga, opportunistic infections are the most frequent and serious complications in the CNS of individuals with HIV-AIDS; among them cerebral toxoplasmosis was the most frequently observed complication in the CNS of patients with HIV-AIDS, appearing morphologically as a meningoencephalitis with necrosis and large lesions localized in the gangliobasal region.
Keywords: HIV infections; AIDS-related opportunistic infections; Brain diseases; Cerebral Toxoplasmosis; Cryptococcal meningitis; Lymphoma; Central nervous system.
Desde las descripciones iniciales del síndrome de inmunodeficiencia adquirida (SIDA) en 19811,2 hasta hoy, han fallecido alrededor de 25 millones de personas en el mundo, donde se calcula que hay aproximadamente 33 millones infectadas de las cuales 2.7 millones se infectaron en el año 2007 y 2 millones fallecieron en ese mismo año. En América Latina, el total estimado de nuevas infecciones por el VIH en 2007 fue de 140,000, mientras que el total de personas que sufrieron el VIH ascendió a 1.7 millones, de ellas quizá más de 63,000 murieron. En Colombia, para el año 2007 se habían informado 57,489 casos de infección por VIH, de los cuales ya han fallecido por lo menos 24,0003.
Desde las primeras descripciones de la enfermedad, era evidente el compromiso del sistema nervioso central (SNC), como se puede ver en Morbidity and Mortality Weekly Report, MMWR1,2 (Informe Semanal de Morbilidad y Mortalidad, del Center for Disease Control, CDC, Centro de Control para las Enfermedades, en Atlanta, Estados Unidos) de julio de 1981, donde se informaron alteraciones del SNC en 2 de 26 pacientes con SIDA, uno de los cuales tenía toxoplasmosis cerebral y el otro criptococosis meníngea., Los estudios posteriores reiteran el compromiso neurológico en la infección por VIH/SIDA, con altas tasas de morbimortalidad en estos pacientes4, además se calcula que por lo menos 40% de los enfermos expresan alguna sintomatología neurológica asociada con la infección durante su vida y que entre 63% y 85 % de los individuos que fallecen por SIDA muestran alguna anormalidad en el SNC en los estudios de autopsia5.
Tras el descubrimiento de esta nueva enfermedad, el interés inicial de los investigadores se centró en las infecciones y en los tumores que con frecuencia afectaban a los pacientes de SIDA. Las primeras conclusiones indicaron que estas entidades eran el resultado indirecto del progreso de la infección por el HIV, pero el mejor conocimiento acerca del virus HIV, y de su patogenicidad, permitió establecer que tanto el encéfalo, como el sistema inmune, constituyen órganos diana de esta infección, que en el cerebro sólo los macrófagos y la microglia pueden ser infectados y que el virus no tiene la capacidad de penetrar, ni de multiplicarse dentro de las neuronas, además se identificaron diversas manifestaciones neurológicas directamente asociadas con el VIH, como la meningitis aguda viral, la meningitis crónica, la demencia que se relaciona con VIH, la mielopatía vacuolar y la neuropatía periférica, estudios posteriores pudieron definir que el compromiso del SNC por parte del VIH/SIDA se genera por dos mecanismos: El primero por daño directo del virus y las alteraciones derivadas que producen la encefalopatía por VIH (HIVE) y la leucoencefalopatía por VIH (HIVL), el segundo, por la inmunosupresión que favorece la infección por agentes oportunistas y la aparición de neoplasias tipo linfoma6.
El compromiso del SNC en los enfermos de VIH/SIDA, lo determinan varios factores como el estadio de la infección y de manera particular el grado de inmunosupresión, que se refleja en el descenso del número de linfocitos CD4, la prevalencia de infecciones oportunistas en la población general, el uso o no de antibióticos profilácticos para estas infecciones, y el uso o no de terapia antirretroviral (TAR)7.
Para determinar cuál es el verdadero compromiso del SNC ante la infección por VIH/SIDA, se han hecho múltiples estudios, la mayoría se basan en manifestaciones clínicas y en resultados de laboratorio que intentan una aproximación diagnóstica a la lesión en el SNC; otros, menos comunes, tienen su fundamento en los hallazgos neuropatológicos postmortem, que reflejan con exactitud las principales características de la lesión encefálica en la enfermedad. En este artículo se describirá el compromiso del SNC producido por la infección VIH/SIDA encontrado en necropsias de pacientes que fallecen por SIDA en un hospital público de tercer nivel en Colombia.
MATERIALES Y MÉTODOS
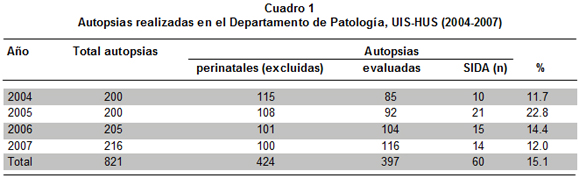
Se analizaron 821 autopsias realizadas en el Departamento de Patología de la Facultad de Salud de la Universidad Industrial de Santander (UIS) a individuos fallecidos en el Hospital Universitario de Santander (HUS) entre el 1 de enero de 2004 y el 31 de diciembre de 2007, de ellas se excluyeron 424 (51.6 %) correspondientes a autopsias perinatales, de las restantes 397 (48.4 %) se revisaron los protocolos de los fallecidos con diagnóstico de infección por VIH/SIDA, y se encontraron 60 casos (15.1 %) (Cuadro 1).
Definición de caso. En el presente estudio se incluyeron los casos que cumplían los siguientes requisitos: diagnóstico de infección por VIH/SIDA durante la vida mediante las pruebas ELISA o Western Blot, o que en el momento de la muerte, y en ausencia de formas conocidas de inmunosupresión, presentaran alguna de las situaciones clínicas diagnósticas de SIDA según el CDC de los Estados Unidos: 1. Candidiasis traqueal, bronquial o pulmonar, 2. Candidiasis esofágica, 3. Coccidioidomicosis generalizada, 4. Criptococosis extrapulmonar, 5. Criptosporidiasis con diarrea de más de un mes, 6. Infección por citomegalovirus en un órgano diferente al hígado, bazo o ganglios linfáticos, 7. Retinitis por citomegalovirus, 8. Encefalopatía por VIH, 9. Infección por el virus del herpes simple que cause úlcera mucocutánea de más de un mes de evolución o bronquitis, neumonitis o esofagitis, 10. Histoplasmosis diseminada, 11. Isosporidiasis crónica, 12. Sarcoma de Kaposi, 13. Linfoma de Burkitt o equivalente, 14. Linfoma inmunoblástico o equivalente, 15. Linfoma cerebral primario, 16. Infección por micobacterias atípicas como Mycobacterium avium intracelular o M. kansasii diseminada o extrapulmonar, 17. Tuberculosis extrapulmonar o diseminada, 18. Infección por otras micobacterias, diseminada o extrapulmonar, 19. Neumonía por Pneumocystis carinii, 20. Leucoencefalopatía multifocal progresiva, 21. Sepsis recurrente por especies de salmonellas que no sean Salmonella typhi, 22. Toxoplasmosis cerebral, 23. Wasting syndrome (síndrome de desgaste), 24. Carcinoma de cérvix invasivo, 25. Tuberculosis pulmonar, 26. Neumonía recurrente.
Procedimiento de autopsia. Todos los casos evaluados, corresponden a pacientes fallecidos en los diversos servicios del HUS a quienes se les hizo autopsia médico-científica, previa solicitud del médico tratante y autorización de algún miembro la familia, según lo exige el Decreto 786 de 1990, el procedimiento se practica con la técnica tradicional de Letulle modificada por las recomendaciones del Comité de Autopsias del Colegio Americano de Patólogos8. La apertura del cráneo, se efectúa con segueta manual, en reemplazo de la sierra eléctrica, pues esta herramienta aumenta el riesgo de contaminación con partículas biológicas y aerosoles potencialmente portadores de microorganismos como el VIH, luego se examina el encéfalo in situ, comenzando por el seno longitudinal superior, que se corta con tijeras, se retira la duramadre y se extrae el órgano; para la fijación del encéfalo, se emplea el método rápido, cuyo primer paso consiste en la disección del cuello para identificar las arterias carótidas internas, y luego se inyectan 250 ml de formol al 10%, por cada uno de estos vasos, luego se sigue con el resto de la autopsia, para sólo al final extraer el encéfalo, el tiempo transcurrido, alrededor de 60 minutos, resulta suficiente para lograr una fijación acelerada, donde adquiere una mayor consistencia que permite efectuar cortes de manera inmediata y no 2 a 3 semanas después como se hace de rutina9. Una vez extraído el órgano, se realiza inspección externa del cerebro, cerebelo y tallo cerebral, y se valora la simetría de los hemisferios, desviaciones de la línea media, presencia de surcos de presión, características de giros, circunvoluciones, surcos y cisuras. La superficie basal del encéfalo se revisa cuidadosamente para hallar exudados, propios de las meningitis y en busca de hemorragia subaracnoidea, si existe alguna lesión macroscópicamente notoria, se documenta mediante fotografía. Una vez hecho el examen externo del órgano se practican cortes seriados transversales, se toman fotografías y luego se cortan fragmentos representativos de los hemisferios cerebrales, ganglios basales, tallo cerebral, cerebelo, de las lesiones macroscópicas sospechosas y de lesiones focales observadas, además se retira la leptomeninge y se procesa individualmente.
Procesamiento de tejidos. Luego de cortadas las muestras, se procesan para inclusión en parafina, y se hacen cortes de 5 micras con un micrótomo Reichert-Jung referencia 2030, que se colorean con hematoxilina y eosina (HE), ácido peryódico-Schiff (PAS) para hongos y Ziehl-Neelsen (ZN) para bacilos ácido-alcohol-resistentes (BAAR) de manera rutinaria. De todos los casos se guardan bloques de parafina y material fotográfico.
Clasificación patológica. Los términos del presente estudio se basan en las definiciones del Consensus Report (CR) para terminología neuropatológica10.
Criterios para diagnosticar afección directa del SNC por el virus o encefalopatía por HIV (HIVE):
1. Nódulos microgliales: También conocidos como encefalitis granular, corresponden a lesiones inflamatorias no específicas que pueden ser causadas por el HIV u otra infección oportunista. Si constituyen el único hallazgo en las preparaciones histológicas, no se deben considerar como criterio diagnóstico de HIVE.
2. Encefalitis por HIV (HIVE), meningitis por HIV: El diagnóstico de HIVE requiere la presencia de múltiples focos diseminados de microglia, macrófagos y células gigantes multinucleadas. En caso de no encontrar células gigantes multinucleadas, se debe demostrar antígenos para HIV o del material genético del virus, mediante técnicas de inmunohistoquímica o de hibridación in situ. Las células gigantes multinucleadas se consideran diagnósticas si se encuentran asociadas con otros hallazgos histopatológicos de HIVE.
3. Leucoencefalopatía por HIV (HIVL): Para su diagnóstico, se requiere la identificación de una lesión difusa y simétrica de la sustancia blanca de los hemisferios cerebrales y cerebelosos con pérdida de mielina, astrogliosis reactiva, macrófagos, células gigantes multinucleadas pero sin infiltrados inflamatorios. Si las células gigantes multinucleadas no se encuentran, se necesita la demostración de antígenos para HIV o del material genético del virus mediante técnicas de inmunohistoquímica o de hibridación in situ.
4. Células gigantes HIV, macrófagos HIV, encefalitis por macrófagos: El hallazgo de estas células, se considera diagnóstico de HIVE.
5. Atrofia cerebral: Se observa en casos severos de HIVE.
Clasificación de la HIVE en leve, moderada y severa:
HIVE leve: Criterio 2 sin células gigantes multinucleadas.
HIVE moderada: Criterios 2 ó 3 ó 4 con células gigantes multinucleadas.
HIVE severa: Criterio 5 con 2 ó 3.
Criterios para diagnosticar las afecciones del SNC secundarias a la inmunosupresión generada por la infección VIH/SIDA o infecciones oportunistas:
Toxoplasmosis:Se requiere la presencia de pseudoquistes a nivel cerebral. Citomegalovirus (CMV): Para hacer el diagnóstico de infección por CMV a nivel cerebral es necesario identificar las inclusiones intranucleares características de este virus.
Criptococosis: Se debe identificar la cápsula de mucina característica de este hongo.
Leucoencefalopatía multifocal progresiva (LMP):Se requieren determinar áreas de desmielinización junto con agregados de oligodendrocitos.
Herpes: Es indispensable determinar la presencia de inclusiones intranucleares características junto con áreas de necrosis.
Tuberculosis (TB):Presencia de bacilos ácido-alcohol-resistentes (BAAR) a nivel del SNC.
Diseño del estudio. Estudio de autopsias retrospectivo entre el 1 de enero de 2004 al 31 de diciembre de 2007 en un hospital público de tercer nivel.
Lugar del estudio. Departamento de Patología de la Universidad Industrial de Santander (UIS) y Hospital Universitario de Santander (HUS), Bucaramanga, Colombia.
Consideraciones éticas. Para llevar a cabo esta investigación se solicitó y obtuvo la aprobación del Director del Departamento de Patología de la UIS y del Comité de Ética del HUS, para la revisión de los protocolos de autopsia, preparaciones histológicas, bloques de parafina y material fotográfico de los casos donde figuraba como diagnóstico final y causa directa de muerte la infección por VIH/SIDA.
El presente trabajo tiene en cuenta las normas sobre investigación en seres humanos, contempladas en la Declaración de Helsinki de la Asociación Médica Mundial y la Resolución 8430 de 1993 del Ministerio de Salud de Colombia, según la cual el estudio emplea técnicas y métodos retrospectivos de investigación documental, en los que no se realiza ninguna intervención o modificación intencionada de las variables biológicas, fisiológicas, psicológicas o sociales de los individuos participantes, por lo cual, la revisión de protocolos de autopsia, se cataloga como una investigación sin riesgo, en la que se garantiza la privacidad del individuo.
RESULTADOS
Se evalúan mediante autopsia científica 60 casos de pacientes que fallecieron en el HUS a consecuencia de infección por VIH-SIDA diagnosticada mediante ELISA o Western Blot antes de la muerte. Es el primer estudio de tal magnitud en el territorio colombiano.
La causa básica de muerte en los enfermos se originó en orden de frecuencia por insuficiencia respiratoria secundaria a pneumonía por germen oportunista en paciente inmunocomprometido en 29 casos (tuberculosis miliar pulmonar y tuberculosis miliar diseminada en 11 casos, pneumonía por Pneumocystis jirovecci 9 casos, pneumonía por histoplasmosis diseminada con 6 casos, pneumonía piógena necrosante 2 casos, y un caso de pneumonía por citomegalovirus), síndrome de hipertensión endocraneana relacionado con lesión del SNC mediada por gérmenes oportunistas con 26 casos (toxoplasmosis cerebral 17 casos, criptococosis cerebral 7 casos, tuberculosis cerebral 1 caso, y meningitis piógena 1 caso), choque séptico (5 casos, 9%).
El rango de edad estuvo entre 3.5 meses y 56 años, con una media de 36.3 años; el único caso pediátrico correspondió a un lactante menor, que falleció por insuficiencia respiratoria secundaria a pneumonía por citomegalovirus, sin compromiso neurológico. Con respecto al género, 44 casos ocurrieron en hombres (73.3%) y los 16 restantes en mujeres (26.7%). Los hallazgos neuropatológicos más comunes se informan en el Cuadro 2.
No hubo lesiones neoplásicas, infecciones por citomegalovirus (CMV), herpes, histoplasmosis, a nivel del SNC en ninguno de los 60 casos examinados.
En el presente trabajo se observaron cambios en el SNC en 32 casos (53.1%), que después del sistema respiratorio (39 casos, 65%) fue el más afectado por las complicaciones relacionadas con la enfermedad por VIH/SIDA.
La toxoplasmosis cerebral fue la infección oportunista más frecuente en el estudio (17 casos, 28.3%), pues se vio en 12 hombres (70.5%) y en 5 mujeres (29.5%), como una encefalitis necrosante que forma una lesión ovalada de contornos irregulares y límites hemorrágicos, localizada de preferencia en la región gangliobasal (Fotografía 1), pero que puede extenderse a los hemisferios cerebrales e incluso hasta el sistema ventricular y comprometer plexos coroides; de manera ocasional se observan lesiones multifocales. El estudio histológico revela una meningoencefalitis necrosante difusa con importante vasculitis de pequeños vasos, trombosis y múltiples microcalcificaciones; en la periferia de las áreas necróticas hay nódulos microgliales y discreta respuesta inflamatoria perivascular, ocasionalmente se aprecian taquizoitos libres, quistes o parásitos en el interior de las neuronas (Fotografía 2).
La criptococosis cerebral (7 casos) se observó en 4 hombres (57.1%) y 3 mujeres (42.9%), 3 de los casos (42.9%) hacían parte de una criptococosis diseminada, otros 3 (42.9%) se presentaron como una meningoencefalitis y el restante como un criptococoma de localización gangliobasal bilateral con múltiples quistes de diverso tamaño (Fotografía 3). La criptococosis fue la infección micótica del SNC más frecuente; en los casos diagnosticados como meningitis por criptococo se aprecia un exudado transparente mucoide, sobre la convexidad de los hemisferios cerebrales, que se extiende hacia la base del encéfalo y le imparte un aspecto reluciente o edematoso, el compromiso parenquimatoso está constituido por la confluencia de quistes que oscilan entre 1 y 10 mm, tienen un material transparente mucoide y se localizan en la región de los ganglios basales. La imagen histológica muestra escasa respuesta inflamatoria, con distensión del espacio subaracnoideo y de Virchow-Robin, en algunas zonas hay ruptura de ellos y la gran cantidad de hongos forman estructuras redondeadas que al confluir adoptan el aspecto característico en pompas de jabón (Fotografía 4).
Del total de pacientes con infección por VIH/SIDA que presentaron tuberculosis diseminada (13 casos), sólo 3 casos (5%) desarrollaron compromiso del SNC en forma de meningitis crónica que se caracteriza por engrosamiento de las leptomeninges hacia la base cerebral de tonalidad blanquecina opaca, rasgo especialmente notorio en el tallo cerebral alrededor de los vasos que conforman el polígono arterial de Willis y de los nervios craneales II, III, V y VII; en el estudio histológico hay importante infiltrado linfocitario, histiocitos y algunos polimorfonucleares, distribuidos alrededor de la pared de vasos arteriales de pequeño calibre a los cuales lesionan, pues atacan su pared y provocan severa vasculitis, que en uno de los casos produjo un extenso infarto hemorrágico en el tallo cerebral, la coloración de ZN permite identificar abundantes BAAR (Fotografías 5, 6, 7).
De los 32 casos examinados con compromiso del SNC, apenas 2 presentaron cambios que se interpretaron como encefalitis leve por HIV (HIVE), con múltiples lesiones conformadas por agregados de microglia, macrófagos y escasas células gigantes multinucleadas; en un caso se encontró meningitis piógena, la cual morfológicamente corresponde a denso exudado verde-amarillento, que envuelve todo el encéfalo.
DISCUSIÓN
En este trabajo se revisaron 60 autopsias de pacientes que fallecieron por SIDA, con un promedio de edad de 36.3 años; 70.5% eran hombres y 29.5% mujeres, datos sociodemográficos que concuerdan con estudios de características similares3.
La alteración del SNC en la infección VIH/SIDA, resulta muy común (18%), pues alcanza entre 63% y 85% según los informes de diversas series de autopsias; en el presente trabajo, el compromiso del SNC fue 53.1%, cifra menor a la de otros estudios similares6,11-13.
El hallazgo más común fue el compromiso del SNC por infecciones oportunistas, principalmente toxoplasmosis, encuentro que difiere de los informes de estudios en países desarrollados, que muestran a la encefalopatía por HIV (EHIV) como el hallazgo neuropatológico más común en los pacientes6,12,13. Esta diferencia se puede explicar en parte porque los enfermos en los países desarrollados cuentan con mejores condiciones de atención en salud, una mayor oportunidad de diagnóstico, acceso a tratamiento especifico para las infecciones oportunistas y a terapia antirretroviral (TAR) efectiva, condiciones que aumentan su expectativa de vida7, lo que a su vez favorece una mayor exposición del SNC al virus, y permite el desarrollo de la EHIV, al contrario de lo que sucede en Colombia, donde por las deficientes condiciones socioeconómicas, hay demora en el diagnóstico, restricción al acceso de medicamentos, y exposición del infectado más fácilmente a gérmenes oportunistas, sumado a que la prevalencia de estos microorganismos es mayor en América Latina que en Europa y Estados Unidos, condiciones que contribuyen a disminuir de manera ostensible la sobrevida en estos pacientes, que fallecen a consecuencia de infecciones oportunistas (Cuadro 3).
La toxoplasmosis cerebral, que casi siempre resulta de la reactivación de infecciones endógenas, se encontró en 28.3% de los casos estudiados, hallazgo que coincide con los trabajos de Lanjewar et al.11 y Masliah et al.12 en la India donde se informa una frecuencia de 13% siendo también éste, el hallazgo neuropatológico más común en los pacientes que mueren por la infección VIH/SIDA y que además concuerda con un estudio de autopsias similar del Perú14, que muestra una frecuencia de 12.5% y con otro de Argentina15 que evaluó mediante biopsia estereotáctica 83 pacientes con SIDA y lesión cerebral, encontrando en 13 (15.7%) de ellos lesión por toxoplasma. Aunque en Colombia no se han hecho estudios de autopsia en pacientes con SIDA e infección del SNC, sí hay estudios clínicos, donde se comunica que la toxoplasmosis es la primera causa de infección del SNC en enfermos de SIDA, correspondiéndole entre 37% y 61% de los casos de neuroinfección en estos pacientes16-19.
La presentación morfológica de la toxoplasmosis depende sobre todo de la condición inmune del enfermo y del uso o no de tratamiento profiláctico antitoxoplasma; aunque las lesiones necróticas del tejido nervioso que se mencionaron antes, no corresponden a verdaderos abscesos, se han descrito tres formas de lesión: (i) abscesos necróticos muy mal definidos (estadios tempranos de la infección por toxoplasma) con focos variables de hemorragia, edema perifocal, inflamación aguda y crónica con infiltración de macrófagos y numerosos parásitos en la periferia, (ii) abscesos organizados (casos en tratamiento por semanas a meses), con un centro necrótico bien circunscrito, rodeado por una reacción granulomatosa y pocos microorganismos, (iii) abscesos crónicos que se ven como lesiones quísticas que contienen lípidos, hemosiderina, y macrófagos a los que rodea una gran reacción glial, estas lesiones se localizan predominantemente en ganglios basales, tálamo y cortex prefrontal20. En este estudio la lesión cerebral por toxo-plasma se vio como una masa necrótica ovalada con contornos hemorrágicos e importante vasculitis de pequeños vasos y muy escasos microorganismos, de ubicación preferentemente gangliobasal.
La criptococosis se encontró en 11.6% de los casos y según la literatura revisada es la micosis que con mayor frecuencia afecta el SNC en este tipo de pacientes, en otros países de Latinoamérica como Perú14, así como en Colombia, donde los estudios de Ávila y González16 en Neiva y Lizarazo et al.17 en Cúcuta muestran al criptococo como el agente etiológico de la infección del SNC en 16% y 38.9% de los enfermos evaluados, respectivamente.
La patología de la criptococosis encefálica es manifestación de compromiso meníngeo y/o parenquimatoso que se expresan morfológicamente como meningitis, meningoencefalitis y granulomas (criptococoma o toruloma), y constituyen la meningitis de forma más común. La criptococosis meníngea se presenta como un exudado de ubicación preferencial en las regiones súpero-laterales del cerebro, al contrario de los exudados basales de la tuberculosis. Las lesiones parenquimatosas aparecen como quistes múltiples en la región de los ganglios basales y tálamo, con poca reacción inflamatoria y en las que no hay reacción granulomatosa; es notorio que en la meningitis por criptococo el exudado es de localización basal y no súpero-lateral, la apariencia macroscópica de las meninges cuando se observan con rapidez, puede ser casi normal pero al detallar sobre todo la superficie basal del cerebro, ésta ofrece un aspecto reluciente o edematoso, debido a la ocupación del espacio subaracnoideo por un exudado transparente mucoide o gelatinoso. La afectación parenquimatosa por el microorganismo, da lugar a la presencia de masas formadas por la confluencia de quistes de diversos tamaños, que contienen un material transparente mucoide y se localizan en la región de los ganglios basales. El estudio histológico de estas lesiones muestra escasa o nula respuesta inflamatoria, con distensión del espacio subaracnoideo y de los espacios perivasculares de Virchow-Robin, con lisis del tejido nervioso adyacente en los casos de compromiso parenquimatoso y particularmente notorio en el criptococoma gangliobasal (Fotografía 3). La identificación del hongo se facilita por la existencia habitual, de una gruesa cápsula que lo rodea, que se puede visualizar muy bien con la coloración de PAS.
La presentación morfológica de la neurotuberculosis en los pacientes con infección por VIH/SIDA no difiere de los que no la sufren; aparece como exudados sobre la superficie basal del cerebro, y con un espectro que va de arteritis, flebitis, abscesos y raramente infartos cerebrales, en este estudio sólo tres (5.0%) enfermos tenían compromiso del SNC por la tuberculosis, cifra acorde con los resultados obtenidos por Corti et al.15 en Argentina (4.8%), Castaño-Osorio et al.18 en el Quindío (4.8%) y Lizarazo et al.17 en Cúcuta (4.6%) pero por debajo de 25% encontrado en el Perú14, en uno de los casos se identifica un gran infarto hemorrágico debido a la importante vasculitis del sistema arterial vertebrobasilar, es importante resaltar que en los enfermos con la infección VIH/SIDA, a consecuencia de la alteración funcional y la disminución en el número de los linfocitos CD4+ y de los macrófagos, no se forman granulomas, y en su lugar hay agregados sin orden de linfocitos, plasmocitos, células epitelioides inmaduras y polimorfonucleares, sin células gigantes multinucleadas tipo Langhans, sobre un fondo de material eosinófilo de aspecto necrótico.
Conflicto de intereses. Los autores declaran que no hay conflicto de intereses en el presente manuscrito.
REFERENCIAS
1. Pneumocystis pneumonia. Los Angeles. MMWR Morb Mortal Wkly Rep. 1981; 30: 250-52.
2. Kaposiís sarcoma and Pneumocystis pneumonia among homosexual men-New York City and California. MMWR Morb Mortal Wkly Rep. 1981; 30: 305-08.
3. República de Colombia, Ministerio de Protección Social. Resumen de situación de la epidemia de VIH/SIDA en Colombia. Diciembre 2007.
4. Gregorios J, Conley FK. The neuropathology of acquired immune deficiency syndrome. Arch Pathol Lab Med. 1984; 108: 867-72.
5. Marshall DW, Brey RL, Cahill WT, Houk RW, Zajac RA, Boswell RN et al. Spectrum of cerebrospinal fluid in various stages of human immunodeficiency virus infection. Arch Neurol. 1988; 45: 954-58.
6. Davies J, Everall IP, Weich S, McLaughlin J, Scaravilli F, Lantos PL. HIV-associated brain pathology in the United Kingdom: an epidemiological study. AIDS. 1997; 11: 1145-50.
7. Budka H, Costanzi G, Cristina S, Lechi A, Parravicini C, Trabattoni. G et al. Brain pathology induced by infection with the human immunodeficiency virus (HIV). A histological, immunocytochemical, and electron microscopical study of 100 autopsy cases. Acta Neuropathol. (Berl) 1987; 75: 185-98.
8. Hutchins GM, Berman JJ, Moore GW, Hanzlick R. Practice guidelines for autopsy pathology: autopsy reporting. Autopsy Committee of the College of American Pathologists. Arch Pathol Lab Med. 1999; 123: 1085-92.
9. Mantilla-Hernández JC. Patología forense. Autopsia médico legal. Bucaramanga: Ediciones Universidad Industrial de Santander; 2008.
10. Budka H, Wiley CA, Kleihues P, Artigas J, Asbury AK, Cho ES et al. HIV-associated disease of the nervous system: review of nomenclature and proposal for neuropathology-based terminology. Brain Pathol. 1991; 1: 143-52.
11. Lanjewar DN, Jain PP, Shetty CR. Profile of central nervous system pathology in patients with AIDS: an autopsy study from India. AIDS. 1998; 12: 309-13.
12. Masliah E, DeTeresa RM, Mallory ME, Hansen LA. Changes in pathological findings at autopsy in AIDS cases for the last 15 years. AIDS. 2000; 14: 69-74.
13. Neuenburg JK, Brodt HR, Herndier BG, Bickel M, Bacchetti P, Price RW et al. HIV-related neuropathology, 1985 to 1999: rising prevalence of HIV encephalopathy in the era of highly active antiretroviral therapy. J Acquir Immune Defic Syndr. 2002; 31: 171-7.
14. Eza D, Cerillo G, Castro C, Ticona E, Morales D, Herrera PM et al. Resultados postmortem e infecciones oportunistas en pacientes VIH positivos de un hospital público de Perú. Rev Peru Med Exp Salud Publica. 2006; 23: 270-4.
15. Corti M, Metta H, Villafañe MF, Yampolsky C, Schtirbu R, Sevlever G et al. La biopsia estereotáctica en el diagnóstico de las lesiones cerebrales focales en SIDA. Medicina (Buenos Aires) 2008; 68: 285-90.
16. Ávila G, González G. Algunas manifestaciones neurológicas del síndrome de inmunodeficiencia adquirida (SIDA) en pacientes del Hospital Universitario Hernando Moncaleano Perdomo de Neiva 2001-2004. Acta Neurol Colomb. 2007; 23: 90-4.
17. Lizarazo J, Castro F, de Arco M, Cháves O, Peña Y. Infecciones oportunistas del sistema nervioso central en pacientes con VIH atendidos en el Hospital Universitario Erasmo Meoz, Cúcuta, 1995-2005. Infectio. 2006; 10: 226-31.
18. Castaño-Osorio JC, Sánchez G, Franco-Andrew D, Gonzáles MM, Giraldo-García AM. Determinación de las características clínico-epidemiológicas de la neuroinfección en pacientes con diagnóstico de VIH/SIDA en el departamento del Quindío. Infectio. 2007; 11: 173-82.
19. Gómez-Marín JE, Alvarado F, Hernández C, Cuervo S. Tratamiento de la fase aguda de la toxoplasmosis cerebral con clindamicina-falcidar (pirimetamina-sulfadoxina) en pacientes infectados por VIH. Infectio. 2001; 5: 163-9.
20.Petito CK. Human immunodeficiency virus type 1 compartmentalization in the central nervous system. J Neurovirol. 2004; 10 (1 Suppl): 21-4.